Острый холецистит: причины, симптомы и лечение у взрослых. Осложнения острого холецистита Острый холецистит симптомы и
Холецистит — это воспаление одного их внутренних органов организма — желчного пузыря, он бывает острым и хроническим. Среди заболеваний внутренних органов холецистит является одним из самых опасных, поскольку вызывает не только сильные болевые ощущения, но и воспалительные процессы и образование конкрементов, при движении которых человек нуждается в экстренной хирургической помощи, а при несвоевременной ее оказании, может наступить летальный исход.
Хронический и острый холецистит, симптомы и лечение которых мы опишем в нашей статье тесно связаны с желчнокаменной болезнью и практически 95% случаев диагностируются одновременно, при этом определение первичности того или иного заболевания значительно затруднено. С каждым годом число этих заболеваний увеличивается на 15%, а возникновение камней ежегодно растет на 20% среди взрослого населения. Замечено, что мужчины менее подвержены холециститу, нежели женщины после 50 лет.
Как проявляется холецистит — причины?
Холецистит бывает катаральный, гнойный, флегмонозный, перфоративный, гангренозный.
- Острый холецистит — причины возникновения
Наиболее опасной считается острая форма холецистита, которая сопровождается образованием камней, как в самом пузыре, так и в его протоках. Именно камнеобразование и является самым опасным при этом недуге, это заболевание также носит название калькулезный холецистит. Сначала скопление билирубина, холестерина, солей кальция на стенках желчного пузыря образуют кальцинаты, но далее при продолжительном их накоплении размеры отложений увеличиваются и могут представлять серьезные осложнения в виде воспалений желчного пузыря. Часто бывают случаи, когда конкременты попадают в желчные протоки и образуют серьезные препятствия для оттока из желчного пузыря желчи. Это может приводить к воспалению и перитониту, если вовремя не оказать больному медицинскую помощь.
- Хронический холецистит — причины
Хронический холецистит – более длительно текущая форма болезни. Для нее характерны периоды ремиссии и обострений. В основе развития патологии лежит повреждение стенок пузыря на фоне нарушенной эвакуации из него желчи (гипо или гипермоторная дискинезия, патологии сфинктера Одди). Вторично на эти факторы накладывается неспецифическая бактериальная инфекция, поддерживающая воспаление или превращающая его в гнойное.
Хронический холецистит может быть калькулезным и некалькулезным. В первом случае именно песок и камни травмируют слизистую пузыря, закупоривают желчные протоки или шейку пузыря, препятствуя оттоку желчи.
Бескаменные формы возникают из-за аномалий развития пузыря и протоков, их перегибов, ишемии (при сахарном диабете), опухолей и стриктур общего пузырного протока и пузыря, раздражения ферментами поджелудочной железы, обтурации протоков глистами, сладжирования желчи у беременных, быстро похудевших или получающих полное парентеральное питание.
Наиболее частыми микроорганизмами, вызывающими воспаление, бывают — стрептококки и стафилококки, а также эшхерии, энтерококки, протеи. Эмфизематозные формы связывают с клостридиями. Реже хронические холециститы могут быть вирусного происхождения, или быть вызваны , протозной инфекцией. Все виды инфекций проникают в желчный пузырь контактным (через кишечник), лимфогенным или гематогенным путем.
При различных видах глистных инвазий, каких как — , при описторхозе, стронгилоидозе, фасциолезе, может происходить частичная обструкция желчного протока (при аскаридозе), возникать симптомы холангита (от фасциолеза), стойкая дисфункция желчных путей наблюдается при лямблиозе.
Общие причины возникновения холецистита:
- Врожденные аномалии развития желчного пузыря, беременность, опущение органов брюшной полости
- Дискинезия желчевыводящих путей
- Желчнокаменная болезнь
- Наличие глистной инвазии — аскаридоз, лямблиоз, стронгилоидоз, описторхоз
- Алкоголизм, ожирение, обилие жирной, острой пищи в рационе, нарушение диеты
При любом из видов холецистита развитие воспаления стенок желчного пузыря приводит к сужению просвета протоков, его обструкции, к застою желчи, которая постепенно загустевает. Возникает порочный круг, в котором рано или поздно появляется компонент аутоиммунного или аллергического воспаления.
При формулировке диагноза хронического холецистита указывается:
- стадия (обострение, стихающее обострение, ремиссия)
- степень тяжести (легкая, среднетяжелая, тяжелая)
- характер течения (монотонный, рецидивирующий часто)
- состояние функции желчного пузыря (сохранена, нефункционирующи й пузырь)
- характер дискинезии желчевыводящих путей
- осложнения.
Симптомы острого холецистита
Провоцирующим фактором, дающим точек развитию острого приступа холецистита, является мощный стресс, переедание острой, жирной пищей, злоупотребление алкоголем. При этом человек испытывает следующие симптомы острого холецистита:
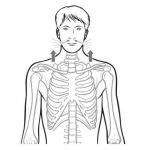
- Острые приступообразные боли в верхней части живота, в правом подреберье, иррадиирующие в правую лопатку, реже может иррадиировать .
- Повышенная утомляемость, резкая слабость
- Небольшое повышение температуры тела до субфебрильных цифр 37,2 -37,8С
- Появляется интенсивный привкус
- Рвота без облегчения, постоянная тошнота, иногда рвота с желчью
- Пустая отрыжка
- Появление желтоватого оттенка кожи — желтухи
Длительность острого холецистита зависят от тяжести заболевания, может варьироваться от 5-10 дней до месяца. В не тяжелых случаях, когда нет камней и не развивается гнойный процесс, человек выздоравливает достаточно быстро. Но при ослабленном иммунитете, наличии сопутствующих заболеваний, при перфорации стенки желчного пузыря (ее разрыве) возможны тяжелые осложнения и летальный исход.
Симптомы хронического холецистита
Хронический холецистит не возникает внезапно, он образуется в течение продолжительного времени, и после обострений, на фоне лечения и соблюдения диеты наступают периоды ремиссии, чем тщательнее соблюдать диету и поддерживающую терапию, тем длительнее период отсутствия симптомов.
Главным признаком при холецистите, является тупая боль в правом подреберье, которая может длиться несколько недель, она может отдавать в правое плечо, и правую поясничную область, быть ноющей. Усиление болевых ощущений происходит после приема жирной, острой пищи, газированных напитков или алкоголя, переохлаждения или стресса, у женщин обострение может быть связано с ПМС (предменструальным синдромом).
Основные симптомы хронического холецистита:
- Расстройство пищеварения, рвота, тошнота, отсутствие аппетита
- Тупые болевые ощущения справа под ребрами, отдающие в спину, лопатку
- Горечь во рту, отрыжка горечью
- Тяжесть в правом подреберье
- Субфебрильная температура
- Возможно пожелтение кожных покровов
- Очень редко возникают нетипичные симптомы заболевания, такие как боли в сердце, расстройство глотания, вздутие живота, запор
Для диагностики как острого, так и хронического холецистита наиболее информативными методами являются следующие:
- холеграфия
- дуоденальное зондирование
- холецистография
- УЗИ органов брюшной полости
- сцинтиграфия
- Биохимический анализ крови показывает высокие показатели печеночных ферментов — ГГТП, щелочная фосфатаза, АсТ, АлТ.
- Диагностическая лапароскопия и бактериологическое исследование являются самыми современными и доступными методами диагностики.
Конечно, любое заболевание легче предупредить, чем лечить и заблаговременное исследование, может выявить ранние нарушения, отклонения химического состава желчи. И при соблюдении строгой диеты, будет достаточно на долгое время продлить период ремиссии этого заболевания и не допустить серьезных осложнений.
Лечение хронического холецистита
Лечение хронического процесса без образования камней всегда осуществляется консервативными методами, главный из которых диетическое питание (диета 5 - дробное питание с достаточным объемом жидкости, минеральная вода). При наличии желчных камней - ограничение тяжелого труда, физических перегрузок, тряской езды.
Применяются следующие лекарственные средства:
- Антибиотики, чаще всего широкого спектра действия или цефалоспорины
- Ферментные препараты - Панкреатин, Мезим, Креон
- Дезинтоксикация - внутривенные инфузии хлорида натрия, растворов глюкозы
- НПВС - иногда их применяют для снятия воспаления и болевых ощущений
Желчегонные препараты принято разделять на:
- Холеретики - препараты, усиливающие образование желчи. Препараты, содержащие желчь и желчные кислоты: аллохол, лиобил, вигератин, холензим, дигидрохолевая кислота – хологон, натриевая соль дегидрохолевой кислоты – дехолин. Растительные препараты увеличивают секрецию желчи: флакумин, кукурузные рыльца, берберин, конвафлавин. Синтетические препараты: осалмид (оксафенамид), гидроксиметилник отинамид (никодин), циквалон, гимекромон (одестон, холонертон, холестил).
- Холекинетики подразделяются на: способствующие выделению желчи и повышающие тонус желчного пузыря (сульфат магния, питуитрин, холеретин, холецистокинин, сорбитол, маннитол, ксилит) и холеспазмалитик и, снижающие тонус желчевыводящих путей и сфинктера Одди: дротаверина гидрохлорид, олиметин, атропин, платифиллин, эуфиллин, мебеверин (дюспаталин).
В периоды обострения очень широко применяется фитотерапия, при отсутствии на нее аллергии - отвары ромашки, одуванчика, мяты перечной, валерианы, календулы. А в периоды ремиссии возможно назначение гомеопатического лечения или фитотерапии, но другими травами - тысячелистника, алтея, пижмы, крушины.
Очень важно соблюдать строгую диету после обострения холецистита, тогда симптомы постепенно затихают. Кроме также рекомендуется периодически проводить тюбажи с ксилитом, минеральной водой или магнезией, эффективна физиотерапия - , рефлексотерапия, СМТ-терапия.
При калькулёзном хроническом холецистите с ярковыраженными симптомами, рекомендовано удаление желчного пузыря, источника роста камней, которые могут представлять угрозу жизни при их движении. Преимуществом хронического холецистита с камнями от острого калькулезного холецистита, является то, что эту операцию планируют, она не является экстренной мерой и к ней можно спокойно подготовиться. Используются при этом и лапароскопическая операция, и холецистэктомия из минидоступа.
Когда противопоказано оперативное вмешательство, иногда при хроническом холецистите, лечение может заключаться в методике дробления камней ударно-волновой литотрипсии, эта экстракорпоральная процедура не извлекает камни, а просто раздробляет, разрушает их, и часто происходит их повторному росту. Также есть и методика разрушения камней с помощью солей урсодезоксихолевой и хенодезоксихолевой кислоты, кроме того, что эта терапия не приводит к полному излечению, оно еще и достаточно продолжительно по времени и длиться до 2 лет.
Лечение острого холецистита
Если регистрируется впервые острый холецистит, не обнаруживают камни и тяжелую клиническую картину, нет гнойных осложнений, то достаточно проведение стандартной медикаментозной консервативной терапии - антибиотики, спазмолитики, НПВС, дезинтоксикационная и ферментная терапия, желчегонные средства.
При тяжелых формах деструктивного холецистита в обязательном порядке показана холецистотомия или удаление желчного пузыря (см. . Чаще всего производят холецистэктомию из минидоступа. Если пациент отказывается от операции, можно снять острый приступ и медикаментозными средствами, но следует помнить, что крупные камни обязательно приводят к рецидивам и переходом в хронический холецистит, лечение которого может все равно закончиться оперативным путем или же вызвать осложнения.
На сегодняшний день применяется 3 вида хирургических вмешательств для лечения холецистита - открытая холецистотомия, лапароскопическая холецистотомия, для ослабленных людей - чрескожная холецистостомия.
Всем без исключения пациентам с острым холециститом показана строгая диета - в первые 2 дня можно пить только чай, затем разрешено переходить на диету стол 5А, где пища готовиться только на пару или вариться, используется минимум жира, исключаются жаренные, копченые, приправы, газированные и спиртосодержащие напитки. Подробнее о том, в нашей статье.
Острый холецистит – это воспаление желчного пузыря, характеризующееся внезапным началом, быстрым нарастанием и выраженностью симптоматики. Это заболевание, возникшее у пациента впервые и при адекватном лечении заканчивающееся выздоровлением. В том же случае, если проявления острого холецистита повторяются неоднократно, это расценивается как обострение хронического холецистита , для которого характерно волнообразное течение.
У женщин острый холецистит диагностируется чаще, чем у мужчин. С возрастом частота заболеваемости увеличивается. В связи с этим специалисты высказывают предположение о возможном влиянии на развитие острого холецистита изменений гормонального фона. В зоне повышенного риска находятся люди, страдающие ожирением , принимающие гормональные препараты и беременные женщины.
Острый холецистит – острое, быстро развивающееся воспаление желчного пузыря
Причины и факторы риска
Основной причиной острого холецистита служит нарушение оттока желчи из желчного пузыря и инфицирование ее патогенной микробной флорой (кишечная палочка, сальмонеллы, стрептококки, стафилококки). При сохраненной дренажной функции, т. е. при ненарушенном оттоке, инфицирование желчи не приводит к развитию заболевания.
К факторам, повышающим риск заболеваемости острым холециститом, относятся:
- возраст старше 40 лет;
- малоподвижный образ жизни;
- неправильное питание с высоким содержанием жирной пищи в рационе;
- женский пол;
- европейская раса;
- беременность;
- гормональная контрацепция;
- ожирение;
- длительное голодание;
- сальмонеллез;
- серповидноклеточная анемия;
- сепсис;
- нарушение реологических свойств крови.

Формы заболевания
В зависимости от того, что послужило причиной блокирования желчного протока, выделяют калькулезный (каменный) и некалькулезный (бескаменный) острый холецистит.
По степени морфологических изменений желчного пузыря холецистит бывает:
- катаральный – воспалительный процесс ограничен слизистой и подслизистой оболочкой желчного пузыря;
- флегмонозный – гнойное воспаление, при котором происходит инфильтрация всех слоев стенок желчного пузыря. В отсутствие лечения слизистая оболочка изъязвляется, а воспалительный экссудат проникает в околопузырное пространство;
- гангренозный – происходит некроз стенки желчного пузыря (частичный или тотальный);
- гангренозно-перфоративный – перфорация стенки желчного пузыря в зоне некроза с выходом желчи в брюшную полость, что приводит к развитию перитонита ;
- эмпиема – гнойное воспаление содержимого желчного пузыря.
У женщин острый холецистит диагностируется чаще, чем у мужчин. С возрастом частота заболеваемости увеличивается.
Симптомы острого холецистита
Заболевание начинается с внезапного болевого приступа (желчная, или печеночная колика). Боль локализуется в области правого подреберья или эпигастрия, может иррадиировать в правую половину шеи, правую надключичную область, в область нижнего угла правой лопатки. Болевой приступ обычно развивается после сильного эмоционального стресса , употребления жирной, острой пищи или/и алкоголя. Боль сопровождается тошнотой и рвотой, повышением температуры тела. Примерно у 20% пациентов развивается механическая желтуха , обусловленная закупоркой желчного протока отеком или конкрементом.
Специфические симптомы острого холецистита:
- симптом Мерфи – пациент непроизвольно задерживает дыхание в момент надавливания в области правого подреберья;
- симптом Ортнера – поколачивание по краю правой нижней реберной дуги сопровождается усилением болезненных ощущений;
- симптом Кера – усиление боли на вдохе при пальпации в области правого подреберья;
- френикус-симптом (симптом де Мюсси – Георгиевского) – надавливание пальцем между ножками грудинно-ключично-сосцевидной мышцы справа сопровождается болезненными ощущениями;
- при перкуссии передней брюшной стенки выявляется тимпанит, что объясняется развитием рефлекторного пареза кишечника.

Признаком развития перитонита, т. е. вовлечения в воспалительный процесс брюшины, служит положительный симптом Щеткина – Блюмберга – резкая болезненность при отдергивании руки, надавливающей на живот.
Диагностика острого холецистита
Диагноз острого холецистита ставится на основании характерной клинической картины, подтвержденной данными лабораторно-инструментального обследования:
- общий анализ крови (лейкоцитоз , сдвиг лейкоцитарной формулы влево, ускорение СОЭ);
- биохимический анализ крови (усиление активности печеночных ферментов, повышение щелочной фосфатазы, билирубина);
- общий анализ мочи (появление билирубина при механической желтухе);
- ультразвуковое сканирование желчного пузыря (наличие камней, утолщение стенок, инфильтрат околопузырного пространства);
- радиоизотопное сканирование желчного пузыря;
- рентгенография грудной клетки и электрокардиография с целью дифференциальной диагностики.
В зоне повышенного риска острого холецистита находятся люди, страдающие ожирением, принимающие гормональные препараты и беременные женщины.
Рентгенография брюшной полости при данном заболевании малоинформативна, т. к. в 90% случаев камни желчного пузыря рентгенонегативны.

Необходима дифференциальная диагностика острого холецистита со следующими заболеваниями:
Лечение острого холецистита проводится в условиях хирургического отделения стационара, показан строгий постельный режим. В течение первых 24-48 часов проводят эвакуацию желудочного содержимого через назогастральный зонд. Жидкость в этот период вводят внутривенно.

После стихания признаков острого воспаления зонд удаляют и пациенту на несколько суток назначают водно-чайную паузу, а затем диету №5а по Певзнеру. Через 3-4 недели после стихания всех симптомов заболевания рацион расширяется, и пациента переводят на диету №5 . Диета при остром холецистите – один из основных методов лечения. Частые приемы пищи небольшими порциями способствуют хорошему оттоку желчи. Для уменьшения нагрузки на печень и желчевыводящую систему в рационе разумно сокращают содержание животных жиров, приправ, эфирных масел.
Западные специалисты по-другому подходят к организации диеты при остром холецистите. Они также ограничивают содержание в рационе жиров, но рекомендуют принимать пищу не чаще 2-3 раз в день с обязательным 12-16-часовым перерывом в ночное время.
Консервативное лечение острого холецистита включает в себя выполнение паранефральной новокаиновой блокады по Вишневскому с целью снятия острого болевого синдрома, а также назначение спазмолитических и антибактериальных препаратов.
После купирования симптомов острого холецистита при наличии в желчном пузыре конкрементов рекомендована литотрипсия, т. е. растворение камней (препаратами урсодезоксихолевой и хенодезоксихолевой кислот).

Хирургическое лечение острого холецистита проводится по следующим показаниям:
- экстренные – развитие осложнений (перитонит и т. п.);
- срочные – неэффективность консервативной терапии, проводимой в течение 1-2 суток.
Суть операции заключается в удалении желчного пузыря (холецистэктомия). Она выполняется как традиционным открытым, так и лапароскопическим методом.
Возможные последствия и осложнения
Острый холецистит – это опасное заболевание, которое в отсутствие квалифицированной помощи может приводить к развитию следующих осложнений:
- эмпиема (острое гнойное воспаление) желчного пузыря;
- перфорация стенки желчного пузыря с формированием околопузырного абсцесса или перитонита;
- желчнокаменная непроходимость кишечника (перекрытие просвета тонкой кишки мигрирующим из желчного пузыря конкрементом значительного размера);
- эмфизематозный холецистит (развивается в результате инфицирования желчи газообразующими бактериями – клостридиями).
После удаления желчного пузыря у незначительной части пациентов развивается постхолецистэктомический синдром, проявляющийся частым жидким стулом. Быстро добиться нормализации в этом случае помогает соблюдение диеты. Только у 1% прооперированных больных диарея носит стойкий характер и требует медикаментозного лечения.
Прогноз
Прогноз при неосложненных формах острого холецистита при условии оказания своевременной медицинской помощи в целом благоприятный. Острый некалькулезный холецистит обычно заканчивается полным выздоровлением и лишь в небольшом проценте случаев переходит в хроническую форму, вероятность хронизации острого калькулезного холецистита значительно выше.
Прогноз резко ухудшается при развитии осложнений (перитонит, околопузырный абсцесс, эмпиема). Вероятность летального исхода в этом случае составляет, по разным данным, 25–50%.
Профилактика
Профилактика острого холецистита включает следующие меры:
- соблюдение правил здорового питания (ограничение жиров и специй, прием пищи небольшими порциями, ужин не позднее, чем за 2-3 часа до сна);
- отказ от злоупотребления алкогольными напитками;
- достаточная физическая активность в течение дня;
- соблюдение водного режима (в течение суток следует выпивать не менее 1,5 л жидкости);
- избегание психоэмоциональных стрессов и физических перегрузок;
- нормализация массы тела;
- своевременная диагностика и лечение глистных инвазий (лямблиоза , аскаридоза).
Видео с YouTube по теме статьи:
По статистике, 16% населения планеты в той или иной мере страдают от холецистита. Широкое распространение болезни врачи связывают с популяризацией фастфуда, гиподинамией и ростом эндокринных нарушений организма. С острой формой холецистита желчного пузыря работают хирурги, с хронической – терапевты. Медики отмечают явную тенденцию к росту числа заболевших за последние десятилетия.
Что такое холецистит?
Заболевание желчного пузыря с характерным воспалительным процессом, протекающим в его полости, считается серьезным. Максимально опасно оно в запущенной форме. В ряде случаев в органе, продуцирующем желчь, образуются конкременты. Они способны вызывать сильные приступы боли при холецистите.
Желчный пузырь участвует в пищеварительном процессе, он крайне важен для нормального функционирования желудочно-кишечного тракта. ЖП - это своеобразный проводник между печенью и двенадцатиперстной кишкой. Орган аккумулирует секрет, вырабатываемый печенью. Поскольку она находится под ребрами с правой стороны торса, при возникновении воспалительного процесса болит справа, в боку.
Причина возникновения патологии - нарушение оттока желчи из пузыря. Но это не единственный фактор. На стенках органа с годами появляются отложения солей, холестерина, билирубина. Налет в виде хлопьев растет, и однажды становится слишком большим. Это мешает нормальной работе пузыря.
Камни и другие кристаллические фрагменты до поры до времени не досаждают человеку, находясь внутри. Но однажды один из факторов может стать спусковым крючком, и камни начнут движение. В этот период происходит обострение состояния, возникает сильный болевой синдром. Каменный холецистит является показанием к срочной госпитализации и последующему хирургическому вмешательству. Наряду с воспалением в органе часто наблюдаются калькулезная и некалькулезная патология ЖП.
Женщины сталкиваются с этой проблемой в 3–4 раза чаще чем мужчины. Болезнь желчного провоцируют гормональные изменения на фоне беременности или прием оральных контрацептивов.
Чем опасен холецистит? Прежде всего, развитием перитонита, который ведет к летальному исходу.
Причины возникновения заболевания
Проблемы с оттоком желчи из желчнопузырных тканей возникают на фоне:
- желчнокаменного заболевания. Патология возникает в 80–90% диагностируемых случаев. Образования в ЖП не дают секрету нормально отходить, потому что травмируют слизистую и закупоривают выход. На этом фоне возникает спаечный процесс, а воспаление не утихает;
- врожденных аномалий. Если орган с рождения в перетяжках и рубцах, у него суженные протоки из-за аномального внутриутробного развития плода, риск заболевания повышается. Патологические состояния ведут к нарушению оттока желчи и застою;
- дискинезии желчевыводящих путей. Патология возникает из-за функционального нарушения моторики органа. Кроме того, к ней приводит тонус билиарной системы. Вследствие этого ЖП освобождается не весь, часть секрета остается. На этом фоне возникают воспалительные процессы, образуются камни и отложения на стенках. Может возникнуть холестаз;
- прочих нарушений системы выведения желчи из организма. Новообразования также могут оказывать негативное влияние на работу желчного пузыря (полипы, кисты, опухоли доброкачественного и злокачественного характера). Ухудшает состояние желчевыводящей системы стаз желчи. Происходит это по причине сдавливания протоков, деформации пузыря из-за синдрома Мириззи, дисфункции клапанной системы билиарного тракта.

Вероятность возникновения болезни повышается при некоторых состояниях, влияющих на вывод секрета и изменение состава от нормального к патологическому:
- Дисхолия относится к подобным нефункциональным расстройствам (когда консистенция желчи не соответствует норме).
- Гормональная перестройка организма во время климакса или при наступлении беременности также провоцирует развитие воспаления в ЖП.
- Ферментативный вид патологии развивается при постоянном поступлении в полость пузыря ферментов поджелудочной железы. Гастроэнтерологи называют такое состояние панкреатобилиарным рефлюксом.
- Неправильное питание, употребление алкогольных напитков и курение – еще одна часто встречающаяся причина возникновения болезни.
Симптомы холецистита у взрослых
Иногда данная патология ЖП протекает бессимптомно. В этом случае говорят о хроническом типе заболевания. У таких пациентов характерные жалобы отсутствуют, а холецистит диагностируется случайно в ходе другого обследования. Толчком к приступу становится переедание жирной и острой пищей, серьезный стресс, употребление спиртных напитков.

Медицинские специалисты выделяют следующие симптомы холецистита у женщин и мужчин:
- боль при холецистите - явный симптом болезни. Резь ощущается под ребрами, с правой стороны туловища. В ряде случаев человек может жаловаться на болевой синдром в подложечной области, левой части торса. Боль может отдавать под лопатку, в шею, левое плечо. На вопрос врача, где болит при холецистите, нужно дать точный ответ;
- диспепсия – рвота, горьковатый приступ во рту, ощущение распирания и вздутия, понос или запор, тяжесть в правой верхней области живота;
- симптомы интоксикации – ломота в мышцах, озноб, ухудшение аппетита, слабость, бледность, вялость. При холецистите поднимается температура;
- нарушения вегетативного характера – предменструальный синдром, гипергидроз, мигрень.
Возможно появление не всех вышеперечисленных синдромов. Некоторые симптомы холецистита у мужчин и женщин могут быть слабовыраженными или отсутствовать вообще. Но во время приступа желчной колики болевой синдром интенсивный и острый.
Виды холецистита
Гастроэнтерологи различают несколько видов патологии и относительно каждой выбирают подходящую стратегию терапии. По своей этиологии болезнь разделяется на два вида:
- калькулезный. В этом случае в полости пузыря появляются образования неясного характера. Из всех разновидностей выявляемых проблем с ЖП калькулезная форма бывает почти у 90% заболевших. Нередко ей сопутствуют сильные колики и другие ярко выраженные симптомы. Иногда патология может не иметь симптомов длительный отрезок времени;
- некалькулезный. При таком характере течения в органе не образуются конкременты. Он диагностируется лишь в 10% случаев. Этому виду характерно отсутствие камней, спокойное течение, редко возникающие периоды обострения.
По выраженности симптоматики врачи делят холецистит на:
- острую форму. Этому типу характерно бурное начало, сильные приступы боли, симптоматика интоксикации. Болевой синдром волнообразный;
- хроническую форму. Выраженные проявления отсутствуют, течение вялое. Боли либо не возникают, либо носят слабоинтенсивный характер.
Острый вид патологического расстройства ЖП подразделяется на следующие разновидности.

Катаральный
Ощущается резь в области ребер справа, боль отдает в шею, плечо, лопатки, поясницу. На первом этапе заболевания болевой синдром нестабильный – то возникает, то проходит и по новой. Через некоторое время орган, который постоянно напряжен из-за неправильной работы, подает признаки патологии: рвота желчью и содержимым желудка, постоянная боль, повышение температуры тела (до 37,5°C). Приступ может не проходить в течение 2-3 суток.
Сопутствующими патологическими состояниями являются:
- тахикардия;
- гипертония;
- появление белого налета на языке;
- резь в области живота справа;
- лейкоцитоз и рост СОЭ;
- гиперемия.
Чаще всего провоцируется неправильным режимом питания на протяжении долгих лет. Патологию могут вызвать еда «на бегу», большие перерывы между приемами пищи, пристрастие к жареным, копченым блюдам.

Флегмонозный
Характерны выраженный болевой синдром и яркая клиническая картина заболевания. Человек страдает от непреходящего чувства тошноты, возникает рвота желчью, а резь в боку появляется даже при чихании, кашле, смене положения тела.
У больного возникает озноб параллельно с повышением температуры до 39°С, живот сильно вздувается, усиливается тахикардия. При пальпации области брюшины возникает болевой синдром. Желчный пузырь прощупывается, потому что чаще всего в таком состоянии он увеличен. Клинический анализ крови указывает на патологию сильным ростом СОЭ и высоким лейкоцитозом.
Характерно заметное утолщение стенок воспаленного органа. На них и в просвете желчного пузыря присутствуют гнойники и определяется экссудат. Через них просачиваются лейкоциты.

Гангренозный
Это 3-я фаза холецистита острого течения. Наблюдается максимальное поражение органа, иммунитет ослаблен, патогенные микроорганизмы поражают внутренние органы без труда. В ряде случаев диагностируется перитонит, на который указывает ярко выраженная интоксикация. Возникает тахикардия, температура резко повышается, слизистая носоглотки пересыхает, дыхание становится затрудненным. При пальпации ощущается сильное вздутие живота, отсутствует перистальтика кишечника, наблюдается раздражение всей брюшной полости. В крови определяется увеличенный СОЭ, сбой кислотно-щелочного баланса, высокий лейкоцитоз, нарушение электролитного состава крови.
Этот вид патологии желчного возникает по причине тромбоза артерии органа. К нему приводят ухудшение состояния тканей и атеросклероз. В большинстве случаев третья стадия холецистита возникает у пожилых людей.
Определение квалифицируется и по интенсивности течения:
- легкая форма. Характерно отсутствие болей либо небольшие проявления болевого синдрома на несколько минут. После приступа боль проходит сама. Нарушения в работе пищеварительной системы не обнаруживаются. В фазе обострения неприятные симптомы ощущаются две недели. Подобное состояние возникает не чаще 2 раз в год. Остальные органы (поджелудочная, печень, желудок) работают в штатном режиме. Как правило, это бескаменная форма;
- средняя форма. При выраженном болевом синдроме присоединяются диспепсические нарушения. Фазы обострения случаются чаще (до 3 раз за год), продолжительность течения может увеличиться до месяца. Ухудшается работа печени (рост билирубина и других важных показателей);
- тяжелая форма. Этой стадии присущи продолжительная боль и диспепсия. Обострения случаются каждый месяц и могут продолжаться несколько недель. Консервативное лечение не поможет купировать данную стадию, при тяжелой форме положено только хирургическое вмешательство. Параллельно могут наблюдаться панкреатит, гепатиты.

Болезни характерен воспалительный процесс. По данному признаку она может представлять собой:
- рецидив. Признаки заболевания проявляются периодически, после чего обострение проходит и наступает ремиссия, человек не ощущает себя больным;
- монотонное течение. Отсутствие улучшения является наиболее характерным признаком этой стадии. Человек постоянно испытывает дискомфорт и болезненные ощущения в животе справа. У него перманентное расстройство стула, периодически возникают ощущение горечи во рту и тошнота;
- течение перемежающегося характера. Заболевание протекает в вялой форме, но на этом фоне периодически вспыхивают обострения в виде колик и признаков интоксикации организма.
Диагностика воспаления желчного пузыря
Основа диагностики холецистита – собранный терапевтом анамнез. При первичном осмотре врач осуществляет пальпацию живота. Во время прощупывания брюшной полости он спрашивает о болезненных ощущениях с правой стороны торса, определяет точечное напряжение мышц в области исследуемого органа. Болевой синдром возникает при легком постукивании по зоне правого подреберья.
В ходе исследования больного исключается или подтверждается печеночная колика. Наличие камней в протоках желчного и увеличение размера органа диагностируется с использованием аппарата УЗИ. Детально протоки органа проверяются при помощи эндоскопической ретроградной холангиопанкреатографии.
В пункте обязательных анализов: моча и кровь, которые показывают СОЭ, содержание лейкоцитов, уровень билирубина, указывают на наличие диспротеинемии. Биохимия мочи выявляет высокую активность амилазы и аминотрансфераз.

Как отличить почечную колику от холецистита
Почему при первичной диагностике воспаления желчного пузыря возникает подозрение на почечную колику? Болевой синдром при обоих патологических состояниях локализуются примерно в одной области – правом подреберье. Человеку с резким приступом боли отличить правостороннюю почечную колику от холецистита практически невозможно - это задача для профессионального медика. Поэтому первым делом больному необходимо посетить уролога, которому по силам разобраться с симптоматикой.
При почечной колике острая резь под ребрами справа вызвана резким растяжением желчного пузыря. Калькулезная катаральная форма провоцируется нарушением режима питания, и это учитывается во время сбора анамнеза. Приступ холецистита сопровождается сбоем дыхания, при колике подобного не наблюдается. Для последнего патологического состояния характерна локализация болевого синдрома в области поясничного отдела, реже в правом боку.
Особенности болевых ощущений важны при первичной диагностике. При холецистите ощущается боль в правом боку в подреберье. Однако скоро резь перемещается и «отдает» между лопаток, в шею, правую сторону грудной клетки, в надплечье. При колике болевой синдром смещается вниз тела: в пах, внутреннюю поверхность бедра, при холецистите у мужчин – в пенис и яички.
При обоих патологических процессах возникает тошнота, открывается рвота малым количеством дуоденального содержимого. Обычно извержение рвотных масс не облегчает состояние.
Осложнения при холецистите
При длительном течении заболевания воспалительный процесс переходит на соседние органы брюшной полости. В результате возникает осложненный холецистит (развивается пневмония, плеврит, панкреатит). При последнем образуется околопузырный абсцесс. Также часто на фоне холецистита возникает холангит. Если патология диагностирована слишком поздно, может возникнуть желчнопузырная эмпиема.
Существует риск излития желчи из больного органа в брюшную полость. Этот процесс вызывается расплавлением тканей гнойного характера или конкрементной перфорацией стенки пузыря. При излитии секрета развивается перитонит, который опасен летальным исходом. Когда в кровоток попадают патогенные микроорганизмы, начинается сепсис.
Лечение холецистита
На первом этапе врач разделяет терапию по нескольким направлениям. Они могут быть применены одновременно или по отдельности. Характер лечения зависит от формы заболевания. В медицинской практике используются:
- консервативная терапия;
- народные лекарственные методы;
- хирургическая операция.

Обострение болезни, ее переход из хронической стадии в острую должны контролироваться специалистом. Больного кладут в стационар, назначая специальные препараты. Стандартная схема лечения в стадии обострения представляет собой:

Если болезнь протекает не в стадии обострения, пациенту показана следующая схема лечения:
- лекарственные средства, гонящие желчь (Холосас, Аллохол, Олиметин);
- строгое питание с исключением ряда продуктов и блюд;
- бальнеотерапия;
- электрофорез.
Диета при холецистите
Первый пункт терапии, соблюдение которой гарантирует скорейшее выздоровление больного, - грамотно составленная лечебная диета. Специальный режим питания при воспалении желчнопузырных тканей и после удаления органа ускоряет реабилитацию и препятствует возникновению осложнений. Чтобы нормализовать пищеварительную систему, необходимо соблюдать его продолжительное время.
При первичной стадии патологии желчного пузыря показана «диета №5». При обострении заболевания - «диета №5а». Под номерами врачи подразумевают специальное меню с ограничением продуктов и способа приготовления.
Больной с обострением должен принимать пищу небольшими порциями. При тяжелых случаях врачи рекомендуют двухдневную голодовку для облегчения состояния пищеварительной системы. В этот короткий период разрешается только жидкость – целебные травяные отвары из ягод или трав, некрепкий теплый чай. После завершения «голодных дней» можно съесть немного пищи, приготовленной на пару и тщательно протертой.
Дробные приемы важны при обострении. Питаться нужно как минимум 4 раза в день, лучше 5. Стоит придерживаться режима: завтракать, обедать, полдничать и ужинать в одно время и так изо дня в день. Нельзя запекать и тушить продукты, пока не наступит стадия ремиссии. При обострении и возникновении сильных болей подразумевается полное исключение:
- животных жиров (баранины, свинины и сала, красной рыбы, утки, желтков);
- кондитерских изделий с кремами;
- сдобной выпечки;
- копченых и соленых блюд;
- жирных молочных продуктов;
- острых специй;
- консервов;
- кофе, какао, крепкого чая;
- шоколада.

- каши в протертом виде;
- супы-пюре со слизью;
- овощное, рыбное, мясное, крупяное суфле;
- кисель;
- колеты из нежирного мяса, сделанные на пару;
- омлет из белков;
- муссы;
- растительные и сливочное масла;
- пудинги.
Пища и напитки употребляются теплыми, поскольку холодное или горячее состояние блюд вызывает сильнейший болевой приступ. Пищевая клетчатка улучшает качество желчи, поэтому разрешается ее добавлять в меню после наступления ремиссии. После выздоровления в режим питания включаются овощи, фрукты, зелень, ягоды.
Тюбаж
Метод терапии применяется для опорожнения воспаленного органа при застое желчи, кроме того, он улучшает работу желчного пузыря. Манипуляция проводится двумя способами:
- Зондовый. Подразумевает введение дуоденального зонда перорально. Из трубки выводится желчь, промываются пути ее вывода.
- Беззондовый. Проводится натощак в утренние часы с использованием специального желчегонного средства. Использовать можно лекарственный препарат, подогретую минералку или травяной настой. Приняв средство, нужно лечь и подогнуть под себя колени. Лежать в течение полутора часов с теплой грелкой на правом боку. При положительном эффекте желчь начнет отходить вместе с каловыми массами, сделав их зеленоватыми.
Процедура проводится 1 раз в 7 дней, курс составляет от 2 до 4 месяцев. Конкретное время терапии назначает врач исходя из анамнеза пациента. Метод тюбажа используется при обострении хронической формы.

Хирургическое лечение холецистита
Операция при холецистите различается сроками проведения:
- Неотложная. Должна быть выполнена не позже чем через 12 часов после диагностики заболевания. Срочное вмешательство показано, если налицо острый деструктивный холецистит с рядом осложнений – интоксикацией, перитонитом, перфорацией органа.
- Срочная - манипуляция, которую необходимо выполнить не позже 72 часов от госпитализации. Если эффекта от консервативных методов лечения достичь не удалось, пациента готовят к операции в течение 1–3 суток.
- Ранняя срочная. Проводится в промежутке от 3 до 10 суток после поступления больного. У многих людей с подобным анамнезом диагностируется деструктивная форма болезни.
- Плановая. Может быть выполнена через несколько месяцев после постановки диагноза. Хирургическое вмешательство назначается для устранения очага воспаления и восстановления проходимости путей вывода желчи.
В большинстве случаев оперативное вмешательство - это холецистэктомия. Ее проводят 85% пациентов с обострением заболевания ЖП. Столь радикальный метод позволяет больному полностью выздороветь.
Хирургическое вмешательство проводится открытым способом. Для доступа к больному органу используются традиционные методики полостной операции или процедура с применением видеолапароскопического оборудования. На выбор того или иного вида манипуляции влияет множество факторов: возраст и состояние больного, очаг воспаления, время течения заболевания, тяжесть и т.д.
Холецистэктомия, проводящаяся открытым методом, подразумевает стандартное положение пациента на операционном столе – на спине. Метод открытой холецистэктомии заключается в создании разреза по правой стороне торса, в подреберье. Разрез открывает доступ к ДПК, желчному пузырю и желчным протокам. Этот вариант травматичен для окружающих тканей. Реабилитация увеличивается, продлевается срок нетрудоспособности человека. Лапаротомный разрез выбирается для операции при заболевании, осложненном перитонитом, или при неясном диагнозе.

Лапароскопический метод популярнее предыдущего, поскольку безопасен, отличается малой инвазивностью, отсутствием шрамов, коротким восстановительным периодом. При положительной динамике пациента выписывают на 3–4-й день после операции. Хирургическое вмешательство в полость брюшины производится через несколько небольших проколов. При выборе этого варианта удается снизить кровопотерю.
Проникновения в брюшную полость подразумевает использование специального оборудования:
- лапароскоп, оснащенный видеокамерой;
- цветной монитор, на который передается изображение внутренностей с датчика лапароскопа;
- инсуфлятор (с его помощью в брюшину вводится стерильный газ, расправляющий внутренности);
- набор хирургических инструментов;
- приспособление для коагуляции ткани.
Методика лапароскопии применяется не во всех случаях, когда показана холецистэктомия. Этот вариант хирургического вмешательства не используется при наличии больших конкрементов, спайках, хронической форме болезни в стадии обострения.
Лечение холецистита народными средствами
В условиях дома можно осуществлять терапию заболевания желчного пузыря с применением лекарственных растений. Медики разрешают фитотерапию, однако она должна быть дополнением к основному лечению, а не его полной заменой. Данный вид воздействия на патологию в последние годы стал популярным. Фитотерапия часто используется в комплексном лечении патологических процессов желчного. Кроме того, лечение народными средствами позволяет закрепить эффект консервативной медицины.
Все растительные препараты для лечения холецистита входят в 2 большие группы: желчестимулирующие и желчегонные средства:
- Холеретики, к которым относятся: тысячелистник, мята перечная, барбарис обыкновенный (плоды), кукурузные рыльца, бессмертник песчаный (фламин), одуванчик (корень), пижма, девясил (корень), золототысячник, черная редька (сок).
- Холекинетики, к которым относятся: пижма, шиповник (плоды), мелисса, одуванчик (корень), цикорий (корень), укроп (семена), валериана (корень), лаванда, бессмертник, боярышник (цветы), василек (цветы), дымянка, барбарис (плоды), тмин (семена).
Использовать травы нужно в форме настоек и отваров, которые готовятся по определенной технологии. Курс приема составляет от 2 до 4 месяцев. Свежесть лекарства крайне важна, настой готовится на 1-2 дня. Готовое средство принимается за полчаса до еды, 2-3 раза в день по 80-150 грамм.

Настойка не составляется больше чем из 4-5 видов лекарственных растений. Подбирать их рекомендуется в зависимости от свойств и оказываемого на организм эффекта. В период обострения нужно принимать настойку из одного растения. Это спазмолитик или желчегонное.
Преимущества фитотерапии очевидны:
- борется с причинами патологии;
- минимум противопоказаний к использованию (за исключением индивидуальной непереносимости);
- не вызывает побочных эффектов;
- отличается доступной стоимостью;
- богатый состав обеспечивает поступление в организм полезных веществ – микроэлементов и витаминов;
- отсутствуют химические компоненты.
Прием фитопрепаратов согласовывается с лечащим врачом-гастроэнтерологом. При самостоятельном употреблении отваров из трав важно помнить про аллергию на компоненты настойки.
Бальнеология: лечение холецистита на курорте
Когда обострение проходит, важно закрепить выздоровление физиотерапевтическими и бальнеологическими методами. Терапия доступна на курортах, где в течение нескольких недель человек питается по строгой диете, употребляет лечебную минеральную воду, проходит физиотерапевтические процедуры.
Чаще всего врачи отправляют пациентов для оздоровления в Карловы Вары, Железноводск, Трускавец, Боржоми, Ессентуки, Дорохово, Железноводск, Моршин и другие курортные города.

Прогноз и профилактика
Можно ли вылечить холецистит - актуальный вопрос современности. Если терапия проведена по всем правилам, с соблюдением требований врача, в том числе и строгой диеты, прогноз благоприятный. Трудоспособность пациента в состоянии ремиссии сохраняется.
Но заболевание опасно возможными осложнениями. Прежде всего, речь идет о разрыве воспаленного органа и развившемся на фоне этого перитоните. Такой рецидив опасен летальным исходом, если не будет оказана срочная медицинская помощь.
От пациента требуется неукоснительное соблюдение требований лечащего врача. Больной должен находиться под постоянным наблюдением специалиста, ведь в лечении чрезвычайно важно следить за динамикой.
Профилактика патологии ЖП - это минимизация рисков возникновения конкрементов внутри органа. Правильное питание препятствует развитию камней в пузыре: человек должен употреблять только полезные и правильные продукты в ежедневном рационе.
Профилактика воспалительных процессов в желчном пузыре заключается в следующих правилах:
- ограничение вредной пищи: употребление жареных, острых, копченых, соленых блюд сводится к минимуму;
- исключение газированных и алкогольных напитков;
- питаться нужно дробно и постараться избавиться от избыточных жировых отложений;
- периодически делать санацию носоглотки и рта (места частого развития инфекции в организме);
- раз в 6-12 месяцев обследовать органы брюшной полости методом ультразвуковой диагностики (внимание уделить желчному пузырю).
Физические нагрузки при холецистите
Спорт разрешен не в стадии обострения. Исключение составляют виды физической нагрузки, в которых основа – прыжки, резкие движения, рывки, поднятие тяжестей. Специальная лечебная гимнастика не вредна, она рекомендуется для закрепления результатов терапии и предотвращения рецидивов. В состоянии хронической фазы болезни гастроэнтеролог прописывает посещение кабинета ЛФК.

- Лечь на спину. Одна нога и противоположная рука поднимаются наверх и делают скользящие в воздухе движения. Параллельно проводится дыхательная гимнастика. Вдыхать в момент подъема руки вверх.
- Лежа на спине, голову поднимать вверх и опускать обратно на пол. Вдох делается при поднятии.
- Положение – стоя на четвереньках. На вдохе перевернуться на живот, поджав под него правую руку. Оказавшись на животе – выдох.
- В положении на левом боку левая нога сгибается, а левая рука выпрямляется. Правая нога подтягивается к животу и разгибается обратно. Сгибать на вдохе, распрямлять на выдохе.
- Лежа на спине, зафиксировать руки на животе. В таком положении проводится дыхательная гимнастика. Вдох и выдох делаются медленно.
Важно! Упражнения проводятся не спеша, без рывков и резких движений. Начинать занятия разрешается только после окончания обострения.
Поза лежа на боку - основа лечебных упражнений, поскольку способствует нормальному оттоку желчи. Наклоны туловища и аккуратные сгибания улучшают кровоток и выводят содержимое из пузыря. Кроме того, лечебная физкультура оказывает общеукрепляющий эффект на мышечные группы. Продолжительность тренировок на этапе лечения - не больше 30 минут.
Как дополнение рекомендуется использовать игровые атрибуты и спортивные снаряды. Такой подход разнообразит занятия и продлит интерес к лечебным тренировкам. Наряду с гимнастикой для оттока секрета из желчного пузыря используются упражнения для расслабления мышц. Главное требование – не допускать сотрясения внутренних органов (исключить прыжки и резкие движения). Разминка крайне важна перед лечебной физкультурой. Для этого используется плавание, неторопливая ходьба, растяжка. Для разогрева также подходит массаж.
Если воспалительное заболевание органа будет обнаружено вовремя и начнется адекватная терапия, прогноз благоприятный. Строгое соблюдение рекомендаций лечащего врача позволит человеку полностью выздороветь. С хронической формой бороться сложнее и дольше. В этот период у больного сохраняется работоспособность, он чувствует себя хорошо.
Видео
Острый холецистит – стремительно развивающееся воспаление в желчном пузыре. Чаще всего провокатором заболевания является застой желчи, сопровождающийся камнеобразованием. Бескаменная форма диагностируется редко, появляется в результате инфекционного поражения, закупорки пузырной артерии тромбом или общего заражения крови. Проявляется резкой болью в области печени, диспепсическими расстройствами и повышенной температурой тела. Тактика лечения зависит от наличия осложнений и общего состояния пациента.
Определение болезни
В основе острого холецистита лежит воспалительный процесс, прогрессирующий на стенках желчного пузыря. Это самое распространенное осложнение желчекаменной болезни. У 9 из 10 пациентов воспаление обусловлено наличием камней, а у 50 % больных определяется присутствие бактериальной инфекции.
Чаще всего патология встречается у женщин, что объясняется зависимостью здоровья желчного пузыря от гормональных нарушений. В группу риска попадают пациенты пожилого возраста. Они болеют острым холециститом гораздо чаще из-за ослабления организма присутствием других заболеваний внутренних органов. Именно среди таких больных увеличивается вероятность диагностики гангренозных форм патологии.
Причины воспаления
В большинстве случаев развитие патологического процесса связано с задержкой оттока желчи. Это внезапное возникшее состояние, вызванное повреждением слизистой пузыря при смещении камня, или перекрытия просвета желчного протока. В результате желчь густеет и становится идеальной средой для активации патогенной микрофлоры.

Острый холецистит появляется по следующим причинам:
| Предрасполагающий фактор | Описание состояния |
| Неправильное питание | Злоупотребление острой, жирной пищей, алкогольными напитками, приводит к усилению секреции желчи, резкому сокращению сфинктеров желчевыводящих путей, повышению давления внутри желчного пузыря |
| Болезни желудка | Гастрит с недостаточной кислотностью способствует снижению иммунитета и присоединению вторичной инфекции |
| ЖКБ | В течение длительного времени камни в желчном пузыре могут не проявляться специфическими признаками. Последствие в форме острого холецистита может появиться после физической нагрузки или тряске во время быстрой езды по неровной поверхности |
| Тромбоз пузырной артерии | Закупорка кровеносного сосуда обычно возникает при атеросклерозе или повышения свертываемости крови. В результате вероятно развитие холецистита гангренозной формы |
Помимо конкрементов в полости пузыря, основным предрасполагающим фактором острого воспаления является уменьшение просвета желчевыводящегоо протока. Иногда признаки болезни появляются вследствие заброса в желчный ферментов поджелудочной железы.
Процесс развития острого холецистита
Толчком к появлению заболевания является обтурация (закупорка) протока камнем, густой слизью или билиарным сладжем. В результате появляются застойные явления с образованием в желчи соединений, которые разрушают защитный слой слизи на стенках пузыря. Обнаженная слизистая повреждается едкими желчными кислотами, запуская воспалительный процесс. Вначале это асептическое воспаление, в последствие возможно присоединение вторичной инфекции.
Разновидности патологии
В основе классификации лежит изменение структуры стенок желчного. Выделяют 4 вида острой формы холецистита:
- катаральный –поражается слизистая пузыря;
- флегмонозный – патологический процесс проникает во все слои стенки;
- гангренозный – некротическое поражение тканей;
- гангренозно-перфораторный – разрушение стенки до образования сквозного отверстия.

Классификация острого холецистита:
| Разновидность | Особенности симптоматики |
| Катаральный | При начальной форме больной предъявляет жалобы на сильные боли под правым ребром, в области желудка, распространяющиеся на правую лопатку, шею, плечо. Появляется рвота, после которой состояние не улучшается. Температура повышается до отметки 37,1-37,3 градуса, на языке появляется белый налет |
| Флегмонозный | При сильном воспалении клиника приобретает более насыщенный характер. Сильный болевой синдром набирает интенсивность при кашле, чихании, движении. Усиливаются диспепсические проявления, на стенках пузыря формируются гнойные очаги, а в полости появляется гнойное содержимое. Живот увеличен за счет скопления газов, при пальпации пузыря возникает резкий болевой синдром |
| Гангренозный | При переходе острого холецистита в гангренозную форму возникает ложное улучшение. Боли уменьшаются, но это результат массовой гибели болевых рецепторов. Значение температуры тела повышается фебрильных значений, учащается пульс, появляется слабость, вялость |
| Гангренозно-перфоративный | Прободение стенки пузыря приводит к проникновению желчного экссудата в полость живота с последующим развитием перитонита. Это состояние сопровождается характерными симптомами: заторможенностью, поверхностным частым дыханием, напряжением передних брюшных мышц, угнетением моторики кишечника, сухостью и налетом на поверхности языка |
Острый холецистит приводит к разовому возникновению симптомов, если клиника воспаления периодически повторяется, болезнь, согласно классификации, становится хронической.
Клиническая картина
Воспалительное поражение желчного пузыря проявляется триадой синдромов:
- болевым симптомом;
- диспепсическими расстройствами;
- интоксикационными проявлениями.
Первые признаки острого холецистита – это клиника желчной колики. У больного вознают жалобы на пронзительную боль в правом боку, которая распространяется на область желудка, поясницу, под лопатку и пояс верхних конечностей. При одновременном воспалении поджелудочной железы, болевой синдром приобретает опоясывающий характер. Главной триггерной точкой становится область соприкосновения желчного пузыря и передней брюшной стенки.

Основной причиной появления болевого синдрома является резко возрастающее давление внутри желчного пузыря, появляющееся на фоне спазма сфинктеров. При гипертензии в билиарной системе печень увеличивается в размерах, а вместе с ней и глиссоновая капсула. В ней сосредоточено множество болевых рецепторов, которые и вызывают приступ боли.
У некоторых больных при остром холецистите выявляют холецисто-кардиальный синдром Боткина. Он характеризуется болями за грудиной в области сердца и выявлением на ЭКГ признаков, характерных для ишемической болезни. Наличие такого состояния требует дифференциальной диагностики.
После приема обезболивающих препаратов болевой синдром не исчезает, как при калькулезном холецистите с хроническим течением. Интенсивность болей уменьшается и приобретает тупой, распирающий характер с локализацией в области печени.
Диспепсические симптомы острого холецистита:
- тошнота, усиливающаяся после еды;
- рвота с примесью желчи;
- чередование запора и поноса;
- изжога, горький привкус во рту;
- налет на языке.
Интоксикационный синдром может выражаться с разной интенсивностью. У одних больных с острым холециститом быстро увеличивается температура тела, появляется вялость, слабость, сильное недомогание. При пальпации в правом верхнем квадранте живота диагностируют положительный симптом Мерфи – сильная боль на вдохе. Другие пациенты предъявляют жалобы на слабую боль, незначительную гипертермию. Чаще всего это больные старшего возраста или люди, принимающие транквилизаторы.
Возможные осложнения
Отсутствие лечения форм острого холецистита деструктивного характера часто становится причиной развития тяжелых осложнений:
| Название | Описание |
| Околопузырный инфильтрат | При воспалительном процессе видоизмененный желчный пузырь отграничен антральным отделом желудка, поперечно-ободочной кишкой, сальником. Уплотнение со скоплением крови и лимфы появляется на 4-5 сутки, в его центре находится пузырь. Выраженность основной симптоматики стихает. В течение 3-6 месяцев инфильтрат рассасывается при помощи консервативного лечения |
| Перивезикальный абсцесс | Гной скапливается вокруг желчного пузыря, часто на месте инфильтрата. Состояние пациента неудовлетворительное, появляется озноб, высокая температура (38-40 градусов), рвота, сильная интоксикация |
| Холангит | Воспаление крупных желчных протоков вызывает хронические тупые боли в правом подреберье, тошнота, рвота, пожелтение кожи и склер, лихорадку. При пальпации возникает болезненность, определяют ее увеличенный размер. Катаральный холангит можно лечить консервативно, деструктивная форма – абсолютное показание к операции |
| Перитонит | Грозное осложнение, опасное для жизни, возникает вследствие излития желчи в полость живота через перфорационное отверстие в стенке пузыря. Проявляется сильной болью, распространенной по всему животу, выраженной интоксикацией, гипертонусом мышц живота. На УЗИ заметно наличие жидкости в брюшном пространстве |
Если при остром холецистите развиваются подобные симптомы, может потребоваться экстренное лечение хирургическим путем.
Диагностические мероприятия
Постановка диагноза требует полного обследования, которое включает сбор анамнеза, визуальный осмотр и аппаратные методы исследования. Во время опроса пациент жалуется на болевые ощущения под правым ребром, горький привкус во рту, периодически возникающие желчные колики. Врач выявляет информацию о случаях желчнокаменной болезни у близких родственников. При физикальном осмотре видна характерная клиническая симптоматика.

Лабораторная и инструментальная диагностика острого холецистита:
| Способ | Описание |
| УЗИ печени и желчного пузыря | При остром воспалении желчный становится большого размера, в полости возможно обнаружение камней, хлопьев, сгустков слизи или билиарного сладжа. Стенки органа утолщаются до 3-10 мм. Наличие пузырьков газа сигнализирует об анаэробном воспалении, а жидкость в брюшной полости – о перитоните |
| Эндоскопическая ретроградная панкреатохолангиография | Такое обследование назначают при тотальной закупорке желчевыводящих путей. Исследование протоков проводят во время дуоденоскопии |
| Чрескожная чреспечёночная холецистохолангиография | Метод диагностики, применяемый при подозрении на развитие перитонита, как осложнения при остром холецистите. Обследование проводится с применением чрескожной пункции внутрипеченочного протока |
| Компьютерная томография | Назначают при затруднении дифференциальной диагностики |
| Диагностическая лапароскопия | Проводят для оценки состояния поврежденного пузыря. При наличии показаний, пораженный орган удаляют |
| Общий анализ крови | При воспалении повышается количество лейкоцитов и СОЭ (скорость оседания эритроцитов) |
| Биохимия крови | Высокое значение показателей билирубина и ферментов аминотрансфераз |
По результатам всех обследований устанавливают окончательный диагноз и назначают лечение острого холецистита.
Терапевтические мероприятия
Все пациенты, обратившиеся к врачу с острым воспалительным процессом, продолжают лечение в стационарных условиях. В лечебном учреждении проводят дифференциацию клиники с острым воспалением аппендикса, абсцессом печени, прободением язвенной эрозии в желудке, а также наличием камней в почках, воспалением почек или правосторонним плевритом.
Острый холецистит без присоединения вторичных патологий следует лечить консервативным путем, при осложненных формах показана хирургическая терапия.
Медикаментозный способ
Целью консервативного лечения холецистита является восстановление просвета желчевыводящих путей. Для этого назначают следующие лекарственные средства:
- Антибиотики для уничтожения инфекционного возбудителя назначает врач после бактериологического исследования экссудативных материалов.
- Спазмолитические средства для снятия гипертонуса гладкой мускулатуры сфинктеров и стенок протоков.
- М-холинолитики, чтобы купировать боль и спазмы.
- Внутривенное вливание натрия хлорида, регидрона и других инфузионных растворов для устранения интоксикация.

Острый холецистит хорошо лечится новокаиновой блокадой круглой связки печени.
Хирургические методы
При развитии тяжелой формы воспаления проводят оперативное вмешательство по удалению желчного пузыря. Выбор вида холецистэктомии зависит от степени поражения, возраста и общего состояния здоровья больного. Существует несколько способов удаления воспаленного органа:
- лапароскопическая холецистэктомия;
- операция методом открытого доступа (лапаротомия);
- при помощи мини-доступа.

Острый холецистит предпочтительнее лечить лапаротомией или мини-доступом. Это малоинвазивные способы удаления желчного пузыря, после которых больные быстро восстанавливаются. Открытый способ применяют в случае экстренных показаний, когда эндоскопическую методику применить невозможно.
Иногда назначают операцию под названием «Прибрама», во время которой удаляют нижнюю стенку пузыря и прошивают часть желчевыводящего протока. Судя по информации на медицинском сайте, ее применяют редко.
Диета
Лечение острого холецистита обязательно сопровождается коррекцией питания. После постановки диагноза в течение двух дней можно только воду или подслащенный чай. В последующем происходит переход на стол № 5.

Пищу варят или готовят на пару, употребляют в теплом виде. Из меню исключают блюда с высокой калорийностью и большим содержанием жира, острые пряности, сдобу, соленья и копчености. Для предупреждения задержки стула не рекомендуют включать в рацион овощи и фрукты в свежем виде, которые содержат большое количество неперевариваемых пищевых волокон.
Строгий запрет распространяется на алкоголь и сладкую газировку.
Прогноз и профилактика
Острый холецистит в легкой форме хорошо поддается лечению и проходит без последствий для больного. Отсутствие правильной терапии приводит к хроническому течению болезни. Осложненное воспаление без адекватной медицинской помощи грозит летальным исходом.
После удаления желчного пузыря значительного ухудшения качества жизни не наблюдается. При соблюдении рекомендаций врача больные чувствуют себя гораздо лучше, чем до операции.
Чтобы предупредить острый холецистит, в качестве профилактики, необходимо соблюдать простые правила:
При подозрении на воспаление в желчном пузыре, не заниматься самолечением, а срочно обратиться к врачу.
Острый некалькулезный холецистит, acute acalculous cholecystitis (АСС); abscess of gallbladder; angiocholecystitis; emphysematous (acute) cholecystitis; empyema of gallbladder; gangrene of gallbladder; gangrenous cholecystitis; suppurative cholecystitis
Версия: Справочник заболеваний MedElement
Острый холецистит (K81.0)
Гастроэнтерология
Общая информация
Краткое описание
Острый холецистит
- острое воспаление желчного пузыря. Применительно к данной подрубрике "Острый некалькулезный холецистит" (ОНКХ) - это острое некротическое воспаление желчного пузыря, развивающееся при отсутствии желчнокаменной болезни и имеющее многофакторные этиологию и патогенез.
Примечание
В данную подрубрику включены
следующие клинические понятия:
- абсцесс желчного пузыря;
- ангиохолецистит;
- эмфизематозный (острый) холецистит;
- гангренозный холецистит (гангрена желчного пузыря);
- гнойный холецистит;
- эмпиема желчного пузыря.
Из подрубрики исключены:
- все случаи острого и иного холецистита, связанные с ЖКБ (см. "Желчекаменная болезнь" - К80.-);
- хронический и иной бескаменный холецистит ( " - K81.1, "Другие формы холецистита" - K81.8, "Холецистит неуточненный" - K81.9);
- "Другие болезни желчного пузыря" - K82.-.
Период протекания
Минимальный инкубационный период (дней): 1
Максимальный инкубационный период (дней): 50
Заболевание характеризуется острым течением. Развивается в сроки от 1 до 50 дней с момента провоцирующего события.
Классификация
Классификация острого холецистита отсутствует. Морфологически некоторые авторы выделяют указанные ниже формы.
1. Катаральная форма - воспаление ограничено слизистой и подслизистой оболочками желчного пузыря. Практически не диагностируется прижизненно в связи со скудной неспецифической симптоматикой и нечеткими данными инструментальных и лабораторных исследований. Острое катаральное воспаление может завершиться так называемой "водянкой желчного пузыря".
2. Деструктивные (гнойные) формы.
2.1 Острый флегмонозный холецистит - имеется гнойное воспаление с инфильтрацией всех слоев желчного пузыря. Возможны эмпиема (гнойное воспаление) желчного пузыря либо изъязвление слизистой оболочки с последующей экссудацией воспалительной жидкости в околопузырное пространство.
2.2 Острый гангренозный холецистит - отмечают частичный или тотальный некроз стенки желчного пузыря. В случае перфорации стенки пузыря, желчь истекает в брюшную полость и развивается гангренозно-перфоративный холецистит, который иногда выделяют как отдельнуюформу. В случае перфорации может также образовываться пузырно-кишечная фистула.
Этиология и патогенез
Этиология острого некалькулезного холецистита (ОНКХ) разнообразна, некоторые звенья патогенеза изучены недостаточно. Основным патогенетическим фактором считается ишемия стенки желчного пузыря (ЖП), которая может быть первичной или вторичной.
1. Первичная
ишемия
.
Возникает вследствие снижения кровотока в стенке ЖП. Непосредственными причинами могут служить:
- снижение ОЦК;
- шок любой этиологии;
- сердечная недостаточность;
- сдавление ЖП извне;
- прием кокаина;
- атеросклероз с возможной эмболией мелкими фрагментами атеросклеротичекой бляшки;
- сахарный диабет;
- гемоконцентрация и прочие причины.
Как правило, под влиянием интенсивной терапии кровоток восстанавливается и следует стадия реперфузии, что приводит к еще большим повреждениям стенки. На фоне ишемии стенки ЖП теряется ее способность к сокращению. Этот факт, в свою очередь, вызывает застой и сгущение желчи и затруднение ее эвакуации. Вышеперечисленные изменения ведут к перерастянутости стенки ЖП, что усугубляет ее ишемию вплоть до некроза и перфорации.
2. Застой желчи и ее повышенная литогенность
. Пациенты, находящиеся в критическом состоянии, предрасположены к развитию ОНКХ вследствие увеличения вязкости желчи, которая, в свою очередь, возникает из-за лихорадки, обезвоживания, длительного голодания. Перечисленные факторы (особенно невозможность поступления пищи и воды через желудочно-кишечный тракт) приводят к снижению или отсутствию холецистокинин-индуцированного сокращения ЖП. В условиях повышенного внутрипузырного давления и повышенной вязкости желчи гипотония ЖП может привести к "перераздуванию" ЖП с последующей ишемией и некрозом стенки ЖП.
3. Бактериальная колонизация
. Тот факт, что только у 50% пациентов с ОНКХ бакпосев желчи является положительным, подтверждает гипотезу ведущей роли ишемии стенки ЖП, как основного механизма развития ОНКХ. Контрдоводом сторонников первичного инфицирования желчи является тот факт, что инфекция обычно обнаруживается в стенке желчного пузыря, в ходах Люшка, поэтому в пузырной желчи микробную флору можно не обнаружить.
Полагают, что в желчный пузырь инфекция попадает тремя путями - гематоген-ным, лимфогенным и энтерогенным. В большинстве случаев инфицирование желчного пузыря происходит гематогенным путем - из общего круга кровообращения по системе общей печеночной артерии или из желудочно-кишечного тракта по воротной вене. При снижении фагоцитарной активности ретикулоэндотелиальной системы печени микробы проходят через клеточные мембраны в желчные капилляры и с током желчи попадают в желчный пузырь.
4. В патогенезе воспалительного процесса в стенке желчного пузыря важное значение придают лизолицетину
.
Высокие концентрации лизолицетина в желчи появляются при блокаде желчного пузыря, что сопровождается травмой его слизистой и осво-бождением фосфолипазы А2. Этот тканевой фермент переводит лецитин желчи в лизолицетин, который вместе с желчными солями оказывает повреждающее действие на слизистую оболочку желчного пузыря, вызывает нарушение проницаемости клеточных мембран и изменение коллоидного состояния желчи. Следствием этих тканевых повреждений является асептическое воспаление стенки желчного пузыря.
В условиях желчной гипертензии и растяжения желчного пузыря происходит механическое сдавление сосудов, возникают нарушения микроциркуляции. Это проявляется замедлени-ем кровотока и стазом как в капиллярах, так и в венулах и артериолах. Установлено, что степень сосудистых нарушений в стенке желчного пузыря находится в прямой за-висимости от величины желчной гипертензии. Если повышение давления длительно сохраняется, то вследствие снижения гемоперфузии и ишемии стенки желчного пузы-ря, а также изменения качественного состава желчи, эндогенная инфекция становится вирулентной.
Возникающая при воспалении экссудация в просвет желчного пузыря ведет к дальнейшему повышению внутрипузырной гипертензии, к усилению повреж-дения слизистой. В этом случае можно говорить о формировании патофизиологичес-кого порочного замкнутого круга, в котором первичным звеном в развитии воспали-тельного процесса в стенке желчного пузыря является остро возникающая желчная гипертензия, а вторичным - инфекция.
5. Прочие причины
.
Повреждение ткани ЖП может быть вызвано повышением уровня простагландинов Е при сепсисе и тяжелой травме (синдром системного воспалительного ответа). Возможно также развитие заболевания в результате заброса в желчный пузырь ферментов и проферментов поджелудочной железы (так называемый "ферментативный холецистит") при дуоденопузырном или панкреатопузырном рефлюксе.
Развитие ОНКХ у беременных связано со сдавлением ЖП извне, также приводящим к нарушению эвакуации желчи с развитием повышенного внутрипузырного давления и ишемии стенки.
ОНКХ, таким образом, могут спровоцировать множество клинических состояний:
- тяжелые травмы;
- оперативные вмешательства на органах брюшной полости;
- обширные ожоги;
- недавние роды;
- сальмонеллез;
- длительное голодание;
- полное парентеральное питание;
- шок любой этиологии;
- перитонит;
- панкреатит;
- множественные переливания крови;
- пересадка костного мозга;
- операции на сердце и сосудах;
- сепсис;
- сахарный диабет;
- прием кокаина;
- атеросклероз.
Некоторые случаи острого холецистита связаны с тифом и гепатитом А. Описаны случаи возникновения при септическом эндокардите и после лапароскопической аппендэктомии. В целом считается, что у любого пациента, находящегося в критическом состоянии, возможно развитие ОНКХ.
6. СПИД . Довольно часто пациенты со СПИД нуждаются в холецистэктомии по поводу ОНКХ. Особенностью ОНКХ в этих обстоятельствах является наличие оппортунистических инфекций (цитомегаловирус, криптоспоридии и другие).
7. Бактериологической основой
острого холецистита являются различные микроорганизмы и их ассоциации. Среди них основное значение принадлежит грамотрицательным бактериям - это энтеробактерии (кишечная палочка, клебсиелла) и псевдо-монады.
В общей структуре микробной флоры, вызывающей острый холецистит, грамположительные микроорганизмы (неспорообразующие анаэробы - бактероиды и ана-эробные кокки) составляют примерно одну треть, и почти всегда в ассоциации с грамотрицательными аэробными бактериями.
Наиболе часто ОНКХ у взрослых ассоциируется с такими возбудителями, как S.aureus, Escherichia coli, Enterococcus faecalis, Klebsiella, Pseudomonas, Proteus species, Bacteroides. Имеются данные об ассоциации нескольких случаев ОНКХ с криптококкозом.
Дети
Частые непосредственные возбудители воспаления у детей:
- кишечная палочка;
- стафилококки и стрептококки;
- анаэробная флора;
- брюшнотифозная палочка.
Острый холецистит у детей также часто имеет связь с пороками развития пузырного протока и шейки желчного пузыря. Основные причины нарушения оттока желчи из желчного пузыря у детей помимо вышеуказанных:
- спазм сфинктера пузырного протока (сфинктер Люткенса);
- закупорка сфинктерa пузырного протока комочками слизи, микролитами;
- гипертонус сфинктерa Одди;
- пороки развития желчного пузыря и протока.
Гистология
Имеющиеся исследования (Laurila et al, 2005) позволили сформулировать гистологические находки, подтверждающие ишемию стенки ЖП, как основной патогенетический фактор.
Картина включает в себя следующие изменения:
1. Увеличение количества лейкоцитов по краю участка воспаления (картина, соответствующая ишемии и реперфузионному повреждению).
2. Интерстициальный отек, связанный с фокальной окклюзией сосудов и увеличением просвета лимфатических сосудов (признаки, связанные с ишемией).
3. Большое количество желчи в стенке ЖП (вплоть до мышечного слоя), что связано с повреждением эпителия стенки ЖП и повышением ее проницаемости.
Эпидемиология
Признак распространенности: Редко
Соотношение полов(м/ж): 2.5
Распространенность.
Точные данные отсутствуют. В США и Европе острый некалькулезный холецистит (ОНКХ) обнаруживается в 5-10% (по некоторым данным - в 2-15%) случаев при проведении холецистэктомий.
ОНКХ, как осложнение, развивается после открытой реконструкции брюшной аорты в 0,7-0,9% случаев, после операций на органах брюшной полости - в 0,5%, после трансплантации костного мозга - в 4%, у пациентов в критическом состоянии (вне зависимости от этиологии состояния) - в 0,2-0,4%.
Возраст.
Сообщается о диагностике ОНКХ в различных возрастных группах. Однако у взрослых наиболее часто ОНКХ развивается в возрасте старше 50 лет. Пациенты этого возраста составляют 2/3 пациентов с ОНКХ и холецистэктомией по этому поводу.
Пол. Соотношение мужчин и женщин колеблется от 2:1 до 3:1. После оперативного вмешательства, не связанного с предшествующей травмой, количество мужчин с развившимся ОНКХ составляет до 80%.
У детей ОНКХ встречается очень редко. Мальчики болеют в 2 раза чаще девочек.
Факторы и группы риска
Факторы слабого риска
развития ОНКХ:
- гиповолемииГиповолемия (син. олигемия) - уменьшенное общее количество крови.
;
- ЭРХПГЭРХПГ - эндоскопическая ретроградная холангиопанкреатография
;
- длительное пребывание в стационаре;
- иммунодефицит, включая СПИД;
- трансплантация органов и тканей.
- хронические заболевания: диабет, гипертония, атеросклеротическое поражение, ожирение;
- васкулиты: синдром Черджа-СтроссСиндром Черджа-Стросс - одна из форм форм васкулита (болезнь, характеризующаяся воспалением кровеносных сосудов). Главным его отличием от других васкулитов является наличие ярко выраженного аллергического компонента, поражение сосудов мелкого и среднего калибра различных органов (преимущественно легких, почек, кожи) и сходство клиники с клиническими проявлениями бронхиальной астмы
, гигантоклеточный артериит, болезнь Шенлейна-ГенохаБолезнь Шенлейна-Геноха (васкулит геморрагический) - аллергическая болезнь, характеризующаяся системным васкулитом и проявляющаяся симметричными, чаще мелкоточечными кровоизлияниями на коже, иногда в сочетании с болями и отечностью суставов, болями в животе.
, узелковый полиартрит, системная красная волчанка;
- препятствие оттоку желчи: стеноз ампулы, аскаридоз, эхинококкоз, опухоли (внешняя или внутренняя), спазмы сфинктеров;
- мужской пол;
- возраст старше 50 лет.
Примечание
Значимость многих факторов постоянно уточняется. Например, не все исследователи согласны, что пересадка костного мозга относится к слабым факторам риска. О развитии ОНКХ сообщалось при беременности, гепатите А (особенно у детей), любых состояниях, связанных с нарушением пассажа желчи (спазмы сфинктеров, аномалии развития и т.д.).
Клиническая картина
Клинические критерии диагностики
Боли в правом верхнем квадранте живота; положительные пузырные симптомы; локальное напряжение мышц живота; лихорадка; перитонеальные симптомы
Cимптомы, течение
Общие положения
Клиническая диагностика острого некалькуллезного холецистита (ОНКХ) имеет значительные сложности, связанные со следующими факторами:
- тяжелое общее состояние пациента, который не может описать свои симптомы (как правило, это пациенты отделений интенсивной терапии, зачастую находящиеся на ИВЛ и/или без сознания);
- отсутствие специфических симптомов заболевания (ОНКХ практически неотличим от калькулезного холецистита);
- скудная симптоматика, которая может быть проявлением других тяжелых заболеваний, приведших к развитию ОНКХ (например, сепсисаСепсис - патологическое состояние, обусловленное непрерывным или периодическим поступлением в кровь микроорганизмов из очага гнойного воспаления, характеризующееся несоответствием тяжелых общих расстройств местным изменениям и часто образованием новых очагов гнойного воспаления в различных органах и тканях.
или панкреатита).
Помимо этого, ни одна из комбинаций симптомов и лабораторных тестов не является абсолютно достаточной для установления диагноза ОНКХ. Однако при их наличии у тяжело больных пациентов, у которых выявленные симптомы и изменения лабораторных данных не могут быть объяснены другими имеющимися состояниями, эти симптомы должны быть расценены как показания к дальнейшей прицельной диагностике ОНКХ.
Общий набор симптомов
выглядит, по мнению большинства авторов, следующим образом:
- боли в верхнем правом отделе живота, положительные "пузырные" симптомы, симптомы раздражения брюшины;
- лихорадка;
- лейкоцитозЛейкоцитоз - повышенное содержание лейкоцитов в периферической крови.
;
- наличие факторов риска (см. раздел "Факторы и группы риска");
- аномальные печеночные пробы (аминотрансферазы, щелочная фосфатаза, билирубин, иногда - амилаза).
Основные проявления
1. Боль
(желчная колика). Локализуется в правой подреберной или эпигастральной области; иррадиируетИррадиация - распространение болевых ощущений за пределы пораженного участка или органа.
в спину ниже угла правой лопатки, в правое плечо, более редко - в левую половину туловища. Болевые ощущения сопровождаются повышенной потливостью, у больных отмечаются гримаса боли на лице и вынужденное положение на боку с ногами, поджатыми к животу. При некоторых вариантах течения болевой синдром может быть менее выражен; при других - напоминать картину острого панкреатита или перитонита .
2. Лихорадка.
Температура тела в основном фебрильная. Гектическая лихорадкаГектическая лихорадка - лихорадка, характеризующаяся очень большими (на 3-5°) подъемами и быстрыми спадами температуры тела, повторяющимися 2-3 раза в сутки
, которая сопровождается выраженной потливостью и сильным ознобом, часто свидетельствует о гнойном воспалении (эмпиемаЭмпиема - значительное скопление гноя в какой-либо полости тела или в полом органе
желчного пузыря, абсцесс). У ослабленных или пожилых больных температура тела может оставаться субфебрильной (или нормальной) даже при наличии гнойного холецистита.
3. Другие симптомы:
- рвота желчью;
- тошнота;
- возможны чувство распирания в верхней половине живота, вздутие кишечника, нарушение стула.
Желтуха не является типичным симптомом, но может возникнуть при затруднении оттока желчи или при остром холангитеХолангит - воспаление желчных протоков.
. Возможна боль при дыхании. Острый холецистит могут сопровождать явления острого панкреатита (холецистопанкреатит) и реактивного гепатита (холецистогепатит). Эти явления проявляются более выраженной интоксикацией, печеночной (паренхиматозной) желтухой, опоясывающими болями.
У детей
Заболевание начинается остро и сопровождается схваткообразными болями в животе.
У детей дошкольного и младшего школьного возраста боли имеют неопределенный характер без четкой локализации.
У подростков наблюдаются боли в правом предреберье, которые часто иррадиируют в правую поясничную область, правое плечо и лопатку. Боли сопровождаются тошнотой и рвотой, не приносящей облегчения, у половины больных. Длительность сильных болей - от нескольких минут до нескольких дней.
Часто у детей наблюдается интоксикация, которая проявляется слабостью, ознобом, отсутствием аппетита, задержкой стула, тахикардией; в некоторых случаях появляются головная боль, обмороки, судороги, положительные менингеальные симптомы.
При интоксикации кожа больных бледная и влажная, губы и слизистые оболочки рта сухие, язык обложен густым налетом. При обтурации общего желчного протока камнем может развиться желтуха. Заметно некоторое вздутие живота.
Пальпация позволяет определить ригидностьРигидность - оцепенелость, тугоподвижность.
мышц передней брюшной стенки справа, больше в верхних отделах и в правом подреберье. В редких случаях локализация болезненности может иметь нетипичный характер. Печень умеренно болезненная; она может выступать на 2-3 см из-под края реберной дуги по правой среднеключичной линии. Селезенка не пальпируется, но может быть увеличена при флегмонозной и гангренозной формах острого холецистита. Желтушность кожных покровов и субиктеричность склер непостоянны.
Как правило, положительны следующие симптомы
:
- симптом Менделя - болезненность передней брюшной стенки при перкуссии;
- симптом Ортнера - боль при поколачивании внутренним краем кисти по правой реберной дуге;
- симптом Мерфи - непроизвольная задержка дыхания на вдохе при давлении на область правого подреберья;
- симптом Кера - болезненность при пальпации в правом подреберье, резко усиливающаяся в период вдоха;
- иногда в правом подреберье положителен симптом Щеткина-Блюмберга - усиление боли в животе при быстром снятии пальпирующей руки с брюшной стенки после легкого надавливания.
Диагностика
Общие положения
1. Не существует какого-либо одного метода визуализации, обладающего высокой чувствительностью и специфичностью. Любой из методов имеет как преимущества, так и недостатки.
2. Зачастую приходится использовать несколько методов инструментального исследования с целью подтверждения диагноза.
3. Выбор начального метода визуализации и последовательности использования методов визуализации точно не установлен. Различные авторы предлагают различные последовательности выполнения УЗИ, КТ, МРТ, ЭУЗИ, HIDA и прочих с целью наиболее быстрой и точной диагностики.
В силу многих обстоятельств (институциональные возможности клиники, опыт врача, состояние пациента и других) невозможно определить последовательность исследований для каждого конкретного пациента с подозрением на острый некалькулезный холецистит (ОНКХ). Чаще всего за счет быстроты, простоты, неинвазивности, отсутствия лучевой нагрузки и низкой стоимости первым этапом инструментальной диагностики считается УЗИ.
4. Для некоторых методов разработаны так называемые "большие" и "малые" критерии диагностики, в зависимости от сочетания которых, полученное изображение в большей или меньшей степени соответствует ОНКХ (см. таблицу ниже).
5. При использовании любого метода возможны как ложноположительные, так и ложноотрицательные результаты. При использовании нескольких методов или проведении серийных исследований со сравнением полученных результатов в динамике, чувствительность и специфичность диагностики повышается.
6. Полученные результаты не могут быть интерпретированы как подтверждение диагноза ОНКХ, если отсутствуют соответствующие клинические и лабораторные данные и пациент не находится в группе риска.
7. Чем тяжелее состояние пациента, тем менее чувствительны и специфичны признаки, выявляемые при инструментальном исследовании.
Инструментальная диагностика
1. Обзорная рентгенография.
Обладает низкой диагностической ценностью. Иногда позволяет выявить пневмобилию и/или наличие газа в желчном пузыре (при гангрене и перфорации или при активном размножении анаэробной флоры).
Исследование проводится также с целью дифференциальной диагностики с пневмонией и кишечной непроходимостью. Клинику правосторонней пневмонии может отчасти симулировать эмпиема плевры, которая возникает иногда как осложнение ОНКХ. Диагностическая ценность метода низкая.
2. УЗИ органов брюшной полости
позволяет выявить:
- утолщение стенки желчного пузыря (более 3 мм, по некоторым данным - более 3,5 мм);
- удвоение контура стенки желчного пузыря;
- скопление жидкости около желчного пузыря;
- воспалительные изменения слизистой оболочки, наложение фибрина и воспалительного детрита могут обуславливать пристеночную негомогенность;
- в случае эмпиемы в полости желчного пузыря обнаруживаются средней эхогенности структуры без акустической тени (гной);
- возможно выявление пузырьков газа в желчном пузыре и протоках (пузырный и общий), так называемая "пневмобилия".
По обобщенным данным, чувствительность УЗИ составляет 23-95%, специфичность - 40-95%. Этот разброс в оценке связан с неоднородностью популяции пациентов, различным опытом врачей и различиями в технологии обработки изображений.
Чувствительность и специфичность метода выше 90% отмечается в подгруппе пациентов при амбулаторном приеме (относительно нетяжелые пациенты).
В среднем чувствительность и специфичность УЗИ приближаются к 70% и обратно пропорциональны тяжести пациента.
Данные УЗИ при их оценке без учета клинических данных и данных лабораторных изменений дают довольно высокий процент ложноположительных результатов. Несколько исследований показали высокую частоту обнаружения симптомов ОНКХ в ОРИТ у бессимптомных пациентов, у которых ОНКХ клинически и лабораторно не подозревался. По крайней мере 1 из сонографических признаков ОНКХ был выявлен у 50-85% больных в ОРИТ и 3 различных признака ОНКХ были выявлены у 57% пациентов. Однако ни один из этих пациентов не имел положительного симптома Мерфи при проведении УЗИ. Доказано, что проведение серийных УЗИ желчного пузыря (ЖП) обеспечивает более точную диагностику по сравнению с однократным исследованием.
3. Компьютерная томография.
Метод имеет преимущество, поскольку дает возможность обследования всей груди и живота. Недостатком является необходимость транспортировки к сканеру, лучевая нагрузка и высокая стоимость.
Хотя такие признаки, как некроз и десквамация слизистой ЖП, а также наличие газа (интермурально или в ЖП), являются явными признаками ОНКХ, на практике они выявляются редко.
Изолированные местные околопузырные скопления жидкости и признаки перихолецистита являются относительно ценными находками и свидетельствуют о прогрессировании ОНКХ, но они теряют специфику при наличии асцита, анасарки или недавно выполненой операции на брюшной полости.
Чувствительность и специфичность варьируются, но в основном оцениваются как 90-95% и более.
4. Гепатобилиарная сцинтиграфия
(HBS). Является методом, который оценивает формирование печеночной желчи, ее выведение и функциональную проходимость протоков.
Как правило, регистрация изображений проводится в динамике в сроки до 4 часов после внутривенного введения 5 мКи технеция-99m (99m Tc), помеченного производной иминодиуксусной кислоты (HIDA). Пик поглощения печенью наступает через 5-10 минут, наполнение ЖП - через 20 минут, выход в двенадцатиперстную кишку - через 30 минут.
Если визуализация ЖП отсутствует или сомнительна, но наблюдаются фаза поглощения в печени и фаза выведения в кишечник, можно ввести в/в морфина сульфат (0,04 мг / кг) и выполнить дополнительные изображения в срок от 30-40 минут до 1 часа.
Получение изображений в боковой проекции может быть полезным, если фаза наполнения желчного пузыря сомнительна и подозревается аномалия развития или особенности расположения ЖП.
Накопление радиоизотопа в околопузырном пространстве свидетельствует, как правило, о гангрене.
Экстравазация изотопа свидетельствует о перфорации ЖП, но выявляется редко при ненарушенном общем желчном протоке.
HBS является точным методом диагностики калькулезного холецистита, когда первым событием патогенеза желчной колики выступает обструкция пузырного протока. В случаях ОНКХ функциональная обструкция обычно является непостоянной (то нарастает, то уменьшается) и развивается позже на фоне ишемии и некроза. В целом, HBS оценивается как метод, имеющий чувствительность 80-90% и специфичность 90-100%.
Ложноположительные результаты HBS без применения морфина или холецистокинина достигают 40% в некоторых исследованиях, уменьшая специфичность теста. При применении морфина количество ложноположительных результатов уменьшается, а специфичность исследования увеличивается.
Ложноотрицательные результаты (заполнение желчного пузыря в нормальные сроки при наличии ОНКХ) также имеют место.
Методы и критерии диагностики
|
Метод |
Критерии |
Описание критериев |
Совокупность критериев для диагностики |
|
УЗИ |
Главные |
1. Утолщение стенки желчного пузыря более 3 мм (по некоторым данным - более 3,5-4 мм). 2. Неоднородность структуры, поперечная исчерченность, удвоение эхосигнала (признаки отека стенки ЖП). 3. Положительный симптом Мерфи при проведении УЗИ (локализованная боль в области ЖП). 4. Наличие жидкости рядом с ЖП (при отсутствии асцита или гипоальбуминемии). 5. Признаки слущивания и некроза слизистой ЖП. 6. Наличие газа в стенке ЖП или в самом ЖП. |
Большинство исследований |
|
УЗИ |
Дополнительные (малые) |
||
|
КТ |
Главные |
1. Утолщение стенки ЖП более 3-4 мм. 2. Наличие жидкости в околопузырном пространстве. 3. Отек подслизистой. 4. Визуализация газа в интермуральном отделе слизистой. 5. Некроз и десквамация слизистой. |
Наличие 2 больших признаков или |
|
КТ |
Дополнительные (малые) |
1. Гиперэхогенность содержимого ЖП (сгущение желчи). 2. Увеличение размеров ЖП (более 5 см в поперечном сечении или более 8 см в продольном). |
|
|
Гепатобилиарная сцинтиграфия |
1. Отсутствие визуализации желчного пузыря через 1 час после инъекции радиоактивного изотопа, меченного технецием (RC). 2. Отсутствие визуализации желчного пузыря через 30 минут после инъекции морфина (МС). При условии предварительного отсутствия визуализации после инъекции радиоактивного изотопа, меченного технецием (RC). |
Дополнительные методы исследования
1. Для исключения язвенной болезни, как возможной причины болевого синдрома, проводится ФЭГДС с осмотром большого дуоденального сосочка (исключения нарушения проходимости).
2. МРТ билиарных путей (исключение желчнокаменной болезни, опухоли и прочего).
3. В редких случаях проводится эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) для исключения холедохолитиаза, а также при подозрении на опухолевую природу поражения желчевыводящих путей.
4. ЭКГ для исключения острого инфаркта миокарда.
Лабораторная диагностика
Общие сведения:
- "классические" изменения в данных лабораторных анализов включают в себя лейкоцитоз и повышение "печеночных проб";
- ни один из результатов тестов по отдельности или их совокупность не являются специфичными для ОНКХ;
- полученные результаты должны интерпретироваться только вместе с клиникой и данными инструментальных исследований.
Общий анализ мочи.
Дополнительные исследования:
- посев крови (возможен положительный результат у пациентов с сепсисом в 20% случаев, при условии забора до начала проведения антибактериальной терапии);
- посев желчи при пункции желчного пузыря оказывается положительным всего в 50% случаев, что свидетельствует в пользу ишемии стенки, как основного механизма развития острого некалькулезного холецистита.
Дифференциальный диагноз
Острый некалькулезный холангит (ОНКХ) помимо главного конкурирующего диагноза "острый калькулёзный холецистит", который выставляется при визуализации конкрементов в просвете желчного пузыря или желчевыводящих путей следует дифференцировать со следующими заболеваниями:
1. Острый холангит. Клиническая картина:триада Шарко (боль в верхнем правом квадранте живота, лихорадка, желтуха) или пентада Рейно (триада Шарко + артериальная гипотензия и нарушения сознания). Активность АЛТ и ACT может достигать 1000 ЕД/л.
2. Острый аппендицит
, особенно при высоком расположении слепой кишки. Клиническая картина: боли, локализаванные в большинстве случаев в правой подвздошной области (редко аппендикс может иметь поддиафрагмальную локализацию).
3. Острый панкреатит
. Клиническая картина: боль в эпигастральной области, иррадиирующая в спину; тошнота, рвота, повышение активности в крови амилазы и липазы.
4. Правосторонний пиелонефрит.
Клиническая картина: болезненность при пальпации правого реберно-позвоночного угла, признаки инфекции мочевыводящих путей.
5. Язвенная болезнь желудка и двенадцатиперстной кишки:
язва, осложненная перфорацией, по своим проявлениям может быть похожа на острый холецистит. Клиническая картина: боль в эпигастральной или правой подреберной области. При прободении язвы желудка или ДПК типично возникновение внезапной сильной (кинжальной) боли; на обзорной рентгенограмме брюшной полости выявляется наличие газа под диафрагмой.
6. Другие заболевания:
- острый вирусный гепатит;
Острый алкогольный гепатит;
- патология легких и плевры;
- абсцесс или опухоль печени;
- нижнедиафрагмальный инфаркт миокарда;
- ишемия в бассейне брыжеечных сосудов.
У детей также осуществляют дифференциальную диагностику острого холецистита с рядом заболеваний, сопровождающихся клиникой острого живота:
1. Острый гепатит проявляется значительным увеличением печени; моча приобретает темную окраску, а стул светлую; в ряде случаев присутствует желтуха. Активность аминотрансфераз повышена более существенно, чем при холецистите; выявляется наличие маркеров вирусов гепатита. Следует помнить, что развитие ОНКХ описано на фоне вирусного гепатита А, то есть диагноз вирусного гепатита А полностью не исключает ОНКХ.
2. Правосторонняя пневмония,
плеврит
сопровождаются появлением кашля, одышки; изменяются характер дыхания и хрипов в легких, перкуторный звук над легким. При дифференциации основное значение имеет рентгенограмма легких. Следует учитывать, что ОНКХ может осложняться эмпиемой плевры, что может затруднить дифференцировку.
3. Почечная колика характеризуется расстройством мочеиспускания с изменением цвета мочи, больные ощущают беспокойство, боли иррадиируют в паховую область и бедро. В анализе мочи - гематурия, умеренная протеинурия.
4. Абдоминальная форма болезни Шенлейна-Геноха. Помимо болей в животе, как правило, присутствуют кожные папуло-геморрагические высыпания. Если высыпания отсутствуют, лапароскопия имеет решающее значение. Следует помнить, что некоторые васкулиты являются фактором риска развития ОНКХ.
Осложнения
Водянка желчного пузыря, эмпиема желчного пузыря, перихолецистит считаются проявлениями (вариантами развития острого некалькулезного холецистита), но не его осложнениями.
Основные осложнения:
- перфорация в свободную брюшную полость с развитием перитонитаПеритонит - воспаление брюшины.
;
Локальная перфорацияПерфорация - возникновение сквозного дефекта в стенке полого органа.
с развитием околопузырного, подпеченочного или поддиафрагмального абсцесса;
- пенетрацияПенетрация - осложнение язвенной болезни в виде распространения инфильтративно-деструктивного процесса (проникновение с разрушением) из желудка или двенадцатиперстной кишки в толщу соседнего органа - печени, поджелудочной железы, сальника
в смежный орган (двенадцатиперстную, тощую, ободочную кишку или желудок) с образованием пузырно-кишечного свища;
- сепсис;
Желчные свищи (наружные или внутренние);
Острый панкреатитОстрый панкреатит - бурно развивающееся воспаление поджелудочной железы, как правило, проявляющееся интенсивными болями, развитием коллапса
;
- механическая желтуха;
- эмпиема плевры.
Лечение за рубежом