Обострение хронической формы панкреатита. Обострение поджелудочной железы: симптомы, лечение, диета, что можно кушать в стадии обострения Ли при обострении панкреатита
Общая информация о болезни
Время от времени патологирня начинает рецидивировать, если питание нарушается или есть другие сопутствующие факторы. В таком случае начинается обострение хронического панкреатита.
Основные причины
- Как правило, обострение хронического панкреатита развивается при длительном или неправильном употреблении мощных препаратов, которые используются для лечения разных патологий.
- Травмы.
- Муковисцидоз.
- Ишемическое заболевание.
- Аутоиммунный панкреатит.
- Вирусные болезни.
Классификация
Общей классификации для хронического вида панкреатита не существует, но в медицине используется удобное разделение патологии, что создано в 1980 году. Оно делится на патологию по клиническому проявлению и происхождению. В первом случае выделяют:
Основные симптомы
- Болевой синдром.
Болевой синдром
Локализация болей будонотр6рн6он6гоорн6тгь7ет глубоко в брюшной полости и постоянно переходит то вверх-вниз, то в стороны.
Диспепсические нарушения
- Изжогу.
- Тошноту.
- Отрыжку.
- Снижение массы тела.
- Вздутие и газы.
- Снижение аппетита.
Диагностирование
Дополнительно делают копрограмму, чтобы выявить жиры в каловых массах, которые будут в избытке, за счет этого можно определить ферментную недостаточность.
К другим способам для исследования входит:
- Дуоденорентгенография.
- КТ и МРТ.
- Диетическое питание.
- Употребление медикаментозных средств.
- Прием народных средств.
- Оперативное лечение.
Медикаменты
Лечение хронической формы в стадии обострения проводится по аналогии с острым панкреатитом. Для этого используются препараты, которые могут устранять симптомы болезни.
В дополнение к этому используются средства от болей, улучшения работы пищеварительной системы, устранении интоксикации и воспалительных процессов.
Хирургическое лечение
- Гнойные процессы.
- Стеноз сфинктера.
- Кисты.
Народные средства
Возможные осложнения
- Повышенное давление.
- Энцефалопатия.
- ДВС-синдром.
Профилактика
- Отказаться от курения.
Важно соблюдать основные правила, которые указывает врач. Плановый осмотр при патологии должен проводиться каждый полгода. Рекоменду
Болезни пищеварительной системы в медицине часто диагностируются у людей разного возраста.
Нередко пациенты обращаются с характерными симптомами патологии, которая указывает на обострение хронического панкреатита.
Важно понимать, что заболевание собой представляет, какие причины и признаки обострения, а также методы для лечения и снятия основных симптомов.
Общая информация о болезни
Хронический панкреатит – это воспалительный процесс, который происходит долгое время в поджелудочной железе.
Заболевание постепенно меняется структуру клеток, появляется недостаточность органа, поэтому функции нарушаются. В группу риска попадает некоторая часть людей, среди которых:
- Любители вредной пищи, а именно жирной и жареной.
- Женщины, у которых есть холелитиаз.
- Пациенты с хроническим воспалением желчного пузыря.
- Люди, часто употребляющие спиртные напитки.
Хроническая форма болезни по статистике появляется в 5-10% всех случаев, среди возможных болезней пищеварительной системы.
Время от времени патология начинает рецидивировать, если питание нарушается или есть другие сопутствующие факторы. В таком случае начинается обострение хронического панкреатита.
Основные причины
Среди основных причин, по которым может случиться обострение болезни, выделяют:
- Спиртное. Такие напитки являются основной причиной развития панкреатита в хронической фазе. Заболевание появляется у 40-95% людей, которые злоупотребляют спиртным, страдают от заболевания и почти у половины пациентов патология имеет хроническую форму. Алкоголь прямо влияет на клетки и ткани поджелудочной железы, появляется выделение панкреатического сока, который оседает в протоках в виде пробок. За счет этого нарушается секреторная способность.
- Желчнокаменное заболевание. Не менее распространенная причина болезни, что провоцирует проблему в 40% случаев. Особенно ухудшается состояние в том случае, если появляются камни в желчном пузыре и его протоках. Как правило, подобный диагноз вызывает острое течение панкреатита.
- Злоупотребление сигаретами. Курение может повышать риск развитие болезни в сравнении с людьми, которые не курят.
- Гиперлипидемия. Данное состояние указывает на повышенную норму жиров в крови, что негативно сказывается на работе поджелудочной железы.
- Травмы.
- Муковисцидоз.
- Ишемическое заболевание.
- Генетическая предрасположенность.
- Отравление организма сильными токсическими веществами и даже продуктами питания.
- Длительный застой выделений поджелудочной железы.
- Аутоиммунный панкреатит.
- Хирургические вмешательства на органах ЖКТ или эндоскопический метод диагностирования.
- Вирусные болезни.
- Психогенные факторы. К ним можно отнести частые стрессы, психологические травмы, эмоциональное напряжение, что вызывает нарушение в работе сосудов и протоков.
Определить точные причины обострения хронической фазы болезни может только врач, исходя из определенных анализов, симптомов человека.
Классификация
Общей классификации для хронического вида панкреатита не существует, но в медицине используется удобное разделение патологии, что создано в 1980 году.
Оно делится на патологию по клиническому проявлению и происхождению. В первом случае выделяют:
- Рецидивирующую форму, которая периоды с резкими болями меняются на ремиссию.
- Болевой вид, что сопровождается постоянным болевым синдромом.
- Псевдоопухолевый – это хронический панкреатит, который имеет механическую желтуху.
- Латентная форма, что не проявляется характерными симптомами.
- Склерозирующий вид, как правило, не развивается самостоятельно, а считается причиной других видов хронического панкреатита. Сопровождается явной недостаточностью поджелудочной железы.
По происхождению болезнь классифицируют на первичную, которая бывает из-за злоупотребления спиртным, неправильным питанием или токсическим отравлением, а также вторичную или билиарную форму, то развивается на фоне других болезней.
Основные симптомы
Как правило, в начале развития хронического панкреатита характерных признаков не будет или общая клиническая картина очень слабая, может напоминать болезни других внутренних органов.
Хронический панкреатит в стадии обострения имеет выраженные симптомы, которые сложно не заметить. Среди них можно выделить 4 основных вида признаков:
- Болевой синдром.
- Диспепсические нарушения, которые связаны с работой ЖКТ и пищеварением.
- Внешнесекреторная недостаточность пораженного органа, которая вызвана недостатком ферментов, что выделяются поджелудочной. В таком случае продукты питания не могут перевариваться так, как нужно, начинается нарушение. Нарушается впитывания полезных веществ в кишечнике.
- Внутрисекреторная недостаточность, которая сопровождается недостатком инсулина, а также веществ, что участвуют в обменных процессах.
Болевой синдром
Как правило, в начале патологии у 30% людей почти нет никаких характерных признаков, но это не относится к обострениям.
Через некоторое время развития патологии появляются боли в верхней части брюшной полости, что длительное время может быть единственным симптомом.
При обострениях боли могут сохраняться несколько лет. Примерно через 3-10 лет появляется внешнесекреторная недостаточность, а также характерные есть симптомы.
До появления данного нарушения у части пациентов может быть ухудшение всасывание углеводов.
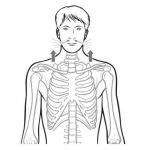
Болевой синдром под левым ребром довольно сильный, опоясывающий. Кроме того, симптом может перетекать под правое ребро.
Локализация болей будет глубоко в брюшной полости и постоянно переходит то вверх-вниз, то в стороны.
Симптом будет развиваться примерно через час после трапезы, если во время еды употребляли жирные продукты.
Признак сохраняется на протяжении 1,5-3 часов. Еще может быть боль сфинктерная, которая начинается по причине изменения самого сфинктера.
Появляется синдром справа под ребрами, зачастую начинается в утреннее время после трапезы. Характер симптома острый, появляется после газированных напитков, спиртного и острого.
Диспепсические нарушения
Расстройства такого типа являются нормальным состоянием при панкреатите. У человека появляются сбои в работе органов ЖКТ, сам пищеварительный процесс будет сложным, нередко вызывает боли.
Среди основных нарушений, которые относятся к диспепсическим можно выделить:
- Рвоту, которая длительное время не проходит, а после нее не появляется улучшение состояния.
- Изжогу.
- Тошноту.
- Отрыжку.
- Нарушение стула в виде диареи.
- Снижение массы тела.
- Вздутие и газы.
Многие нарушения вызваны поражением органов ЖКТ, в частности поджелудочной железы. У пациентов часто развивается метеоризм, который вызван сбоями пищеварительной системы.
Диарея часто меняется запорами, а при развитии внешней секреторной недостаточность каловые массы становятся жирными.
Есть поздний симптом, что может появляться не всегда, который называют истинным панкреатическим поносом. Начинается сбой в тех случаях, если уже поражено 90% органа.
Для появления данного расстройства требуется более 10 лет течения патологии. Классический понос появляется при хронической форме болезни от 2 до 6 раз в сутки, средняя масса кала около 500 грамм, но может быть больше, исходя из рациона.
В каловых массах пациенты могут заметить не переваренные куски еды, жиры, а по цвету, фекалии будут серыми и маслянистыми, с резким неприятным запахом. Симптом зачастую появляется в течение часа после трапезы.
При обострении хронической формы панкреатита у многих людей происходит снижение массы тела, проблема начинается из-за следующих причин:
- Страх перед едой, поскольку после нее начинается появление неприятных симптомов, болей.
- Снижение аппетита.
- Нарушение всасывания полезных элементов в кишечнике, сбои обменных процессов.
- Потеря калорийности питания в результате появления диабета.
Очень редко у людей появляется недостаток витаминов, в результате которых развивается кровоизлияние под кожей, костные боли, ухудшение зрения.
К другим признакам обострения можно отнести механическую желтуху, которую можно определить по изменению цвета кожи, темной моче, осветлением каловых масс.
Симптомы в виде сухости в полости рта и жажды проявляются при появлении эндокринной недостаточности.
Основные признаки появляются довольно поздно, примерно через 15 лет после начала развития хронического панкреатита.
Диагностирование
Для подбора правильного лечения и определения степени тяжести хронической формы панкреатита в острой фазе потребуется сделать качественно диагностирование.
Врачи проводят сбор анализов, а результаты крови могут указывать на воспаление неспецифического характера. Также проводятся пробы на активность ферментов поджелудочной.
Дополнительно делают копрограмму, чтобы выявить жиры в каловых массах, которые будут в избытке, за счет этого можно определить ферментную недостаточность. К другим способам для исследования входит:
- Дуоденорентгенография.
- УЗИ брюшной полости и поджелудочной.
- КТ и МРТ.
В дополнение врачи могут использовать метод рентгенографии. По результатам обследования назначается лечение.
Особенности лечения при обострениях
Стандартная схема лечения болезни в острой фазе может проводиться медикаментозными средствами, что относится к консервативной терапии или хирургическими способами лечения.
Подбор метода зависит от степени тяжести патологии, а также от возможных осложнений, которые есть.
Основные особенности лечения при хроническом панкреатите, включают несколько правил:
- Диетическое питание.
- Употребление медикаментозных средств.
- Прием народных средств.
- Оперативное лечение.
Питание очень важно при панкреатите и правило обязательно к использованию, пациентам надо следить за рационом, полностью отказаться от пищи, которая может раздражать поджелудочную железу.
Рекомендуется использовать диетический стол по Певзнеру №5п. В хронической фазе болезни потребуется, при ее обострении, строго запрещается пить спиртные напитки, а также кушать острое, жирное, кислое и соленое.
Если панкреатит дополняется сахарным диабетом, то диетическое питание должен корректировать лечащий врач, важно следить за продуктами, в которых есть сахар.
Медикаменты
Лечение хронической формы в стадии обострения проводится по аналогии с острым панкреатитом.
Для этого используются препараты, которые могут устранять симптомы болезни. В дополнение к этому используются средства от болей, улучшения работы пищеварительной системы, устранении интоксикации и воспалительных процессов.
Среди основных медикаментов, которые можно выделить:
- Спазмолитические препараты. В эту группу входит Но-шпа, Папаверин или Платифиллин.
- Лекарства для снижения желудочной секреции. Хорошие результаты дает лекарство Омез и его аналоги. Можно использовать ингибиторы протонной помпы, к примеру, Рабепразол, Ланзал, Нольпазу. Если активность ферментов очень высокая и резкая, то проводится введение лекарственных средств по вене.
- При обезвоживании по причине сильной рвоты или поноса врачи используют раствор Рингера и другие средства, что вводятся через вену.
Ферментные лекарства при обострении строго запрещены для лечения. Только через определенный промежуток времени их можно будет использовать, когда воспалительный процесс будет проходить.
Как показали исследования для помощи в работе пищеварительной системы можно использовать Панкреатин в дозировке и схеме, которую указывает лечащий доктор.
Хирургическое лечение
Основные показания на проведение оперативного лечения:
- Гнойные процессы.
- Обтурация проток для секрета желчного пузыря или поджелудочной.
- Стеноз сфинктера.
- Изменения в тканях поджелудочной.
- Кисты.
- Неэффективность консервативного лечения.
Пациентам после операции потребуется использовать 1-3 суток голодания, а также использование медикаментов, которые будут помогать организму, нормально работать и справляться с основными пищеварительными задачами.
Народные средства
В дополнение к любой схеме лечения можно использовать средства народной медицины на основе лекарственных трав, из которых делаются отвары или настои.
Они используются как дополнительная мера, которая может избавить от некоторых симптомов, улучшить аппетит, а также позволяет быстрее восстановиться.
Среди эффективных рецептов выделяют:
- Смешать по 1 ч.л. кукурузные рыльца, чистотел, корень одуванчика, фиалку и семечки аниса. В сбор добавляется 500 мл воды и отправляется все вариться на малом огне порядка 10 минут. Оставить напиток настояться, остыть, после фильтрации пить по 100 мл до начала трапезы. Такое лекарство принимать пока боли полностью не пройдут, кроме того, отвар улучшает работу и состояние поджелудочной железы.
- 3 листа золотого уса измельчить и добавить 750 мл воды. Поставить растение варить на протяжении четверти часа. После полного остывания отфильтровать жидкость и пить по 1 ст.л. Постепенно дозировку надо увеличивать до 150 мл за разовый прием.
Лечение обострений хронического панкреатита проводится только в комплексе. Для быстрого достижения результатов нужно использовать правильное питание, лекарственные и народные средства, исключение нагрузок.
Возможные осложнения
Осложнения хронического панкреатита могут иметь разные виды. К ранним формам относится:
- Кровотечение внутри организма, что появляется по причине разрыва или трещин полых частей ЖКТ.
- Желтуха, которая начинается при нарушении оттока желчи.
- Повышенное давление.
- Инфекционное заражение организма.
К системным осложнениям входит:
- Энцефалопатия.
- Недостаточность почек, легких или печени.
- ДВС-синдром.
По мере прогрессирования патологии могут быть другие виды осложнений, к примеру, диабет, раковые опухоли в поджелудочной, кровотечения пищевода.
Профилактика
Среди основных мер профилактики, которые позволяют исключить обострение уже развитой болезни, выделяют:
- Отказ или минимальное употребление спиртного.
- Контроль рациона, он должен быть сбалансированным, кушать надо дробно, стараться отказаться от вредных продуктов.
- Отказаться от курения.
- Следить за питьевым режимом, употребляя от 1,5 л жидкости в день.
- Пить витаминные комплексы, для поддержания организма.
- Своевременно проходить диагностику у доктора, чтобы определять нарушения в работе ЖКТ и других систем, а также вовремя проводить меры по устранению возможных проблем.
Важно соблюдать основные правила, которые указывает врач. Плановый осмотр при патологии должен проводиться каждый полгода.
Полезное видео
Лечение хронического панкреатита включает в себя целый комплекс мероприятий, направленных на снятие болевого синдрома, восстановление секреторной активности поджелудочной железы и предупреждение развития осложнений заболевания.
Основной метод лечения хронического панкреатита – консервативная терапия. По показаниям проводят хирургическую операцию, в ходе которой целиком или частично удаляется поджелудочная железа и её протоки. Терапия хронического панкреатита назначается в зависимости от фазы заболевания (фазы обострения или ремиссии).
Лечение хронического панкреатита в период обострения
В период обострения лечение хронического панкреатита преследует следующие цели:
- Купирование болевого синдрома.
- Снижение давления в протоках поджелудочной железы.
- Коррекция водно-электролитных расстройств.
- Снижение секреторной активности поджелудочной железы.
- Стимуляция перистальтики кишечника.
Обезболивание
Чтобы уменьшить болевой синдром, пациенту в первые дни обострения показан голод. Затем назначается щадящая диета (стол №5). В первую очередь из рациона питания исключаются блюда, увеличивающие ферментативную активность железы. Это острая, жареная, солёная, жирная пища. Питаться лучше 5 раз в день, упор делается на белковую пищу (постные сорта мяса и рыбы, кисломолочные продукты). Чтобы пища усваивалась легче, её подают небольшими порциями, тёплой, но не горячей, в жидком или полужидком состоянии.
Важно! У пациентов, соблюдающих все принципы щадящей диеты, в 3 раза реже наблюдаются обострения, реже проводятся хирургические вмешательства, быстрее наступает выздоровление.
Если в первые дни болевой синдром не купируется, в лечение добавляют нестероидные противовоспалительные препараты (парацетамол, диклофенак и др.) и антигистаминные препараты (супрастин, димедрол, пипольфен и др.). Такое сочетание препаратов снимает воспаление и боль, уменьшает токсическое влияние воспалительных агентов на организм человека.
При упорном болевом синдроме в лечение добавляют наркотические анальгетики (тримеперидин или октреотид). В качестве альтернативного метода лечения боли возможна блокада нервных стволов и сплетений.
Снижение внутрипротокового давления
При своевременном лечении гипертензии быстрее уходит боль и воспаление, а значит проходит острая фаза панкреатита. Снятие застоя в протоках поджелудочной железы возможно только при расслаблении сфинктера Одди (он располагается между главным протоком и полостью двенадцатиперстной кишки). Для лечения и снятия спазма применяются спазмолитики (но-шпа, папаверин, баралгин, атропин, платифиллин, метацин).
Читайте также: Применение антибиотиков при панкреатите
Коррекция водно-электролитных расстройств
Применяется с целью детоксикации и восполнения электролитных и водных потерь организма. Для этого в лечение добавляют коллоидные и белковые растворы для инфузионных вливаний. Если панкреатит протекает с распадом ткани, то возможно применение форсированного диуреза в сочетании с инфузионной терапией. В этом случае выведение воспалительных токсинов из организма больного ускоряется.
Анти секреторная терапия
Сами ферменты железы очень токсичны для неё самой. При панкреатите это токсическое влияние усиливается. Для нейтрализации применяются препараты, уменьшающие секреторную активность, что в сочетании с голодом и диетой даёт ощутимый эффект. Препараты выбора: контрикал, трасилол, гордокс, сандостатин.

Усиление перистальтики
Так как при панкреатите угнетается деятельность желудка и двенадцатиперстной кишки, пищеварение может быть затруднено. Для усиления и стимуляции перистальтики в лечение добавляют метоклопрамид, церукал, домперидон. Эти препараты не только усиливают перистальтику, но и устраняют другие диспепсические расстройства (изжога, тошнота, рвота и др.).
Лечение хронического панкреатита в фазу ремиссии
Вне обострения лечение хронического панкреатита преследует следующие цели:
- Продлить фазу ремиссии, тем самым предотвращая очередное обострение.
- Замедлить прогрессирование заболевания.
- Предотвратить возможные осложнения.
Основной метод лечения – щадящая диета с ограничением жирной, жареной, острой и солёной пищи. Трудноперевариваемые продукты и блюда, усиливающие ферментативную активность железы, исключаются. Рацион должен состоять преимущественно из белковой пищи (нежирные сорта рыбы и мяса, кисломолочные продукты), из круп и овощей. Вся пища должна отвариваться или готовиться на пару, подавать её нужно тёплой, в жидком или полужидком состоянии. Питаться лучше по часам, пять раз в день, маленькими порциями.
На завтрак употребляют сложные углеводы (каши из круп на молоке), допускается употребление мясных продуктов. Обед обязательно должен включать суп и второе блюдо. Ужин состоит из лёгкой, некалорийной пищи (обезжиренный творог, овощное рагу). На ночь для улучшения перистальтики и работы желудочно-кишечного тракта лучше выпивать стакан кефира или другого кисломолочного напитка.
Общие правила питания при хроническом панкреатите следующие:
- Супы готовят на овощных бульонах или на бульонах из постного мяса (курица, индейка, телятина, кролик, постная говядина).
- Овощи подаются на гарнир или в виде рагу, их отваривают или готовят на пару.
- Фрукты подают в печеном виде, предпочтение отдают яблокам и грушам.
- Цельное молоко употреблять не рекомендуется, так как в нём содержится достаточно большое количество жиров.
- Исключаются алкогольные и газированные напитки. Допускаются чаи, отвары трав, компоты из сухофруктов и кисели.
- Хлеб лучше употреблять в подсушенном виде, не свежим.
- Из сладкого разрешаются пудинги, творожные запеканки.
Важно! Для лечения хронического панкреатита в период ремиссии достаточно лишь соблюдения диеты. Это полностью избавляет больного от симптомов заболевания, а значит, предотвращает обострение. Медикаментозные препараты в эту фазу назначаются только по показаниям и после консультации у специалиста.

Читайте также: Лечение реактивного панкреатита: список самых эффективных лекарств
Симптоматическое лечение
При наличии симптомов секреторной недостаточности больному в лечение добавляется препараты ферментов поджелудочной железы. Это панзинорм, фестал, панкреатин.
Если наблюдается быстрая потеря веса (до 15 кг), то показано введение растворов аминокислот, белков, жировых эмульсий, а также витаминотерапия.
При возникновении сахарного диабета в срочном порядке назначаются пероральные сахароснижающие препараты или инъекции инсулина.
Не менее важный этап терапии хронического панкреатита – санаторно-курортное лечение. Направление в санаторий можно получить у своего лечащего врача. Стоит отметить, что все больные, страдающие хроническим панкреатитом, находятся под диспансерным наблюдением и проходят обследование и противорецидивное лечение два раза в год. При запущенных формах хронического панкреатита госпитализация может доходить до 4 раз в год.
Хирургическое лечение хронического панкреатита
Хирургическое вмешательство по поводу хронического панкреатита показано в двух ситуациях:
- При неэффективности консервативного лечения (нестерпимые боли, прогрессирование заболевание, тотальный или субтотальный панкреонекроз);
- При возникновении осложнений.
Все оперативные вмешательства можно разделить на 2 вида: радикальные и паллиативные.
При радикальной операции выполняется тотальное (полностью), субтотальное (часть) или лобарное (дольчатое) удаление поджелудочной железы. При этом удаляются наркотизированные (отмершие, нефункционирующие) участки органа. Чаще всего такое вмешательство проводится экстренно, по жизненным показаниям. Это продлевает жизнь пациента, замедляет дальнейшее развитие заболевания, снимает явления интоксикации организма. Однако после такой операции больному показана пожизненная заместительная ферментная терапия, также достаточно часто возникают серьёзные осложнения.
Считается тяжелой и трудноизлечимой болезнью. Особенно если болезнь прогрессирует и постоянно происходит обострение панкреатита.
Хронический панкреатит – воспаления, происходящие в тканях поджелудочной железы длительное время, приводящие к необратимым изменениям структуры и функции органа, частичной либо полной его атрофии. При обострении панкреатита высок процент летальных исходов. Это говорит о серьезности болезни, о том, что не следует пренебрегать первыми симптомами.
Причины появления хронического панкреатита бывают разными. Гастроэнтерологи выделяют две распространённые причины хронического воспаления:
- Злоупотребление алкоголем. По статистике 60% больных страдают .
- Желчнокаменная болезнь.
Иногда причина появления панкреатита неизвестна, косвенно это бывает связано с образом жизни либо становится следствием иной болезни.
Основной подвох хронической формы болезни заключается в том, что симптомы не постоянно ярко выражены. Временами болезнь протекает совершенно бессимптомно. И в период острого рецидива выясняется – больной страдает хронической формой панкреатита. Чаще хроническим панкреатитом страдают женщины, мужчины подвержены внезапным острым вспышкам. Средний возраст болезни от 28 до 37 лет, в пожилом возрасте после 50 чаще присутствует диагноз – острый панкреатит.
Признаки обострения хронического панкреатита
В большинстве случаев признаки обострения хронического панкреатита проявляются в виде постоянной, острой и сильной боли, ощущаемой под ребрами, отражаясь в спину. Часто боль атипична, маскируется под прочие заболевания, бывает максимально выражена в верхней части спины, размывается по животу. Иногда боль отдаёт в грудную клетку, в бок, ощущаясь в глубине организма, что характерно для обострения панкреатита.
Боль обычно проявляется после еды либо употребления алкоголя. Слабо реагирует на доступные обезболивающие средства, порой настолько интенсивна, что приходится прибегать к наркотическим методам обезболивания.
На фоне желчнокаменной болезни протекает остро, рецидивы случаются часто.
Помимо острой боли обострение хронического панкреатита сопровождается симптомами:
- метеоризм;
- повышение температуры;
- снижение артериального давления;
- учащение пульса;
- нарушение стула.
Яркий признак – механическая желтуха. Возникает при полной закупорке общего желчного протока.
Лечение хронического панкреатита
Лечение при обострении панкреатита зависит от состояния пациента и силы болевого приступа.
Лечение в условиях стационара
Если боль нестерпимая и сильная, наблюдается спутанность сознания, рвота, диарея, следует незамедлительно обратиться в скорую помощь. Принимать обезболивающие препараты нельзя. Это смажет картину, не позволив врачам поставить верный диагноз.
При обострении хронического панкреатита может быть нанесён непоправимый вред поджелудочной железе и остальным внутренним органам.
Хирургическое вмешательство
Периодически воспаление поджелудочной железы происходит интенсивно, а последствия необратимы. Приходится прибегать к хирургическому вмешательству. В подобных случаях выполняется хирургическая или эндоскопическая операция по резекции омертвевших тканей либо части органа.
К сожалению, известны случаи, когда повреждённые участки не локализуются в одном месте, а хаотично разбросаны по органу. Подобное не позволяет выполнить полное удаление омертвевшей ткани, приводя к последующим рецидивам. Часто такое случается при обострении алкогольного панкреатита.
Консервативное лечение
После операции или если её удалось избежать, назначается консервативное лечение при обострении хронического панкреатита:
- Назначаются обезболивающие препараты. В первую очередь требуется подавить болевой синдром. Назначаются анальгетики либо, при нестерпимой навязчивой боли, наркотические средства, притупляющие интенсивность.
- Назначаются лекарства, подавляющие функцию поджелудочной железы. Предписывается обеспечить покой воспаленному органу, сократить либо свести на нет выработку ферментов, разрушающих ткани.
- Прописываются мочегонные препараты. Попав в кровь, ферменты поджелудочной железы начинают разрушительное воздействие на прочие органы: легкие, печень, почки, сердце и даже головной мозг. Чтобы ускорить вывод токсинов с мочой назначают мочегонные препараты.
- Устанавливается парентеральное питание. Чтобы поджелудочная железа находилась в покое, предписывается голодная диета. Первые несколько суток пациент не думает о еде из-за сильной боли и ослабленного состояния. Если состояние остаётся тяжёлым, для поддержания функций организма производится ввод питательных веществ внутривенно, длящийся 3 – 7 дней.
Перечисленные действия направлены на приостановление работы поджелудочной железы и регенерацию органа.
Амбулаторное лечение
Если приступ не настолько сильный, чтобы вызывать скорую помощь, можно самостоятельно предпринять шаги по снижению болевого симптома:
- Придётся отказаться от еды на срок до трех суток. Питание после голодной диеты возобновляют постепенно, внимательно следят за состоянием.
- Принять препарат, снимающий спазм (но-шпа или папаверин) и обезболивающий препарат (парацетамол или ибупрофен, разрешено принять анальгин).
- Соблюдать постельный режим.
- В кратчайшие сроки обратиться к лечащему врачу.
Обычно пациент знает, что делать при обострении панкреатита, но лечение проводит только доктор. Неправильный диагноз и неверное лечение приведут к фатальным последствиям.
Лекарства для снятия обострения
При хроническом панкреатите первостепенно назначают антациды. Лекарства, не излечивающие панкреатит как таковой, но позволяющие снизить ущерб, нанесённый острым воспалением. Подобные препараты нормализуют кислотно-щелочной баланс.
Потом гастроэнтеролог подбирает ферментную терапию для улучшения работы поджелудочной железы. Ферменты назначаются на длительное время и облегчают симптомы хронического панкреатита. Требуется соблюдать рекомендации по приёму. При правильном применении ферментов и соответствующей диете они:
- Устраняют изжогу, отрыжку, вздутие.
- Помогают быстрее и тщательнее расщеплять пищу, чтобы еда не задерживалась в желудке, не вызывала брожения.
- Уменьшают нагрузку на больной орган.
Лечение хронического панкреатита – сложный процесс, требующий постоянного наблюдения врача, корректировки лечения и соблюдения пожизненной диеты. Если выполнять предписания врача, обостряться хронический панкреатит будет гораздо реже.
Диагностика
Симптомы обострения хронического панкреатита иногда смазаны, при обращении в больницу врач обязан провести ряд исследований для постановки точного диагноза, оценки вреда, нанесённого поджелудочной железе.
Визуальные симптомы болезни:
- Желтоватые кожные покровы. Происходит из-за сужения общего желчного протока либо при полной закупорке.
- Появление пятен с кровоподтеками в области живота и спины.
- Если закупорки протока нет, цвет лица приобретает землистый оттенок.
- Болезненная пальпация верхней части живота.
- Выпуклость в верхней части живота.
Клиническая картина
Помимо осмотра пациента, необходимо провести исследования.
- Анализ крови. Общий развернутый и биохимический. Также желательно определить уровень онкомаркеров в крови, чтобы исключить рак поджелудочной железы.
- Анализ мочи. В моче исследуется уровень ферментов поджелудочной железы.
- Копрограмма. При нарушениях функции поджелудочной железы прекращается расщепление жиров, это отражается в копрограмме больного.
- Ультразвуковое исследование брюшной полости. Не самый точный метод исследования, однако позволяет выявить сопутствующие нарушения внутренних органов.
- Эндоскопическая ультрасонография. Точнейший метод диагностики, позволяющий поставить верный диагноз.
На основании жалоб пациента, сбора анамнеза и результатов описанных тестов врач ставит диагноз и принимает решение, как лечить обострившийся панкреатит.
Помимо хронического панкреатита, обостряются другие заболевания органов пищеварения и желудочно-кишечного тракта. Потому что, к сожалению, при продолжительном хроническом воспалении происходят фатальные изменения в организме и холецистит, гастрит, язвенная болезнь, воспаление двенадцатиперстной кишки – далеко не редкость.
Панкреатит и другие болезни
- Желчнокаменная болезнь. Один из основных факторов возникновения панкреатита. При желчнокаменной болезни происходит закупорка протоков поджелудочной железы, из-за чего ферменты, вырабатываемые ею, не выбрасываются в двенадцатиперстную кишку, а остаются на месте и начинают расщеплять ткани органа. В случае желчнокаменной болезни панкреатит обостряется каждый раз.
- Холецистит. Часто панкреатит появляется как осложнение холецистита. Симптомы этих болезней схожи, что затрудняет диагностику. Но лечение происходит по отдельности.
- Диабет. Помимо выработки ферментов, участвующих в процессе пищеварения, поджелудочная железа выполняет ещё одну важную функцию. Это выработка инсулина – гормона, который отвечает за снижение сахара. Длительное воспаление, а также обострение хронического панкреатита разрушают клетки, выполняющие эндокринную функцию, что приводит к диабету. Диабет развивается не сразу, это неторопливый процесс и происходит чаще в тех случаях, когда больной игнорирует симптомы и лечение, назначаемое врачом.
- Бактериальные инфекции. Часто к воспалению поджелудочной железы присоединяются бактериальные инфекции, например, стафилококк. В таких случаях назначаются антибиотики. Также они помогают предотвратить такие осложнения, как абсцесс, перитонит, панкреонекроз.
- Грибковые инфекции. Кандидоз и прочие грибковые инфекции также обостряются при . В таких случаях назначаются противогрибковые препараты.
Профилактика обострений
Нет единого принципа, как лечить хронический панкреатит в стадии обострения. Все зависит от остроты симптомов и степени атрофии функции поджелудочной железы. Важно проводить профилактическое лечение, чтобы купировать воспалительный процесс.
Основным профилактическим методом выступает строгая диета. Нарушение питания, употребление алкоголя, вредные привычки сводят на нет действие препаратов, и приводят к острым рецидивам.
Рецидивирующий хронический панкреатит часто приводит к раку поджелудочной железы. По статистическим данным, 80% больных раком поджелудочной железы страдали хроническим панкреатитом. Раковые клетки образуются из воспалённых тканей. Опухоль поджелудочной железы имеет неблагоприятный прогноз, нередко неоперабельна и часто даёт метастазы в другие органы.
Поэтому не стоит запускать болезнь и отказываться от лечения. Комплексная терапия поможет сократить болевые приступы и жить пациенту полной жизнью.
Хронический панкреатит – болезнь, имеющая волнообразное течение. Такая разновидность панкреатита характерна ремиссионными периодами: состояние человека то улучшается, то ухудшается.
При обострении панкреатита человек лечится в гастроэнтерологическом либо хирургическом отделении.
Если наблюдается легкое течение хронического панкреатита, то человек может в домашних условиях переждать обострение заболевания, лечение здесь симптоматическое, и исключает признаки и симптомы заболевания, а также улучшает самочувствие пациента.
В этом случае он берет больничный и проводит лечение с помощью медикаментозных средств. Обострение хронического панкреатита все же лучше не игнорировать и обращаться за медицинской помощью.
Тяжелая форма болезни может привести к хирургическому вмешательству. Неправильное лечение опасно летальным исходом.
Основные причины
Заболевание может переходить в острую фазу по следующим причинам:
- Употребление большого количества алкогольных напитков;
- Нарушение работы желчевыводящих путей.
Кроме этого, выделяют и другие причины, имеющие не такое важное значение. Тем не менее, данные причины серьезно повышают частоту обострений заболевания. Основные из них:
- Постоянное переедание
- Систематический прием небольшого количества алкоголя;
- Курение;
- Лишний вес;
- Употребление большого количества жирных продуктов;
- Прием медикаментозных средств;
- Частые стрессовые ситуации;
- Инфекционные заболевания.
В большинстве случае, симптомы обострения заболевания поджелудочной железы возникает достаточно быстро. За первые сутки человек чувствует существенное ухудшение самочувствия, поэтому он принимает медицинские средства либо обращается к врачу, лечение может быть продолжено в стационаре.
Ключевые симптомы обострения хронического панкреатита
Обострение во время хронического панкреатита поджелудочной железы можно заподозрить по следующим клиническим проявлениям:
- боли животе с размытым местонахождением. Они отдаются в спину и усиливаются после принятия пищи;
- жидкий и частый стул с примесями жира в кале;
- ощущение горечи во рту, рвота с желчью, которая не дает облегчения и тяжело убирается лекарствами.
 Если человек не впервые ощущает обострение заболевания, то он уже информирован, что причиной появления всей симптоматики является воспаление поджелудочной железы, у которой свои симптомы.
Если человек не впервые ощущает обострение заболевания, то он уже информирован, что причиной появления всей симптоматики является воспаление поджелудочной железы, у которой свои симптомы.
При появлении болевых ощущений в животе диспепсических явлений желательно пройти первичное обследование у врача, который далее назначит лечение и скажет, что делать.
При сильной боли и невозможности устранения рвоты, нужно вызвать скорую помощь, незамедлительно.
Бригада скорой помощи доставит человека в отделение интенсивной терапии, поскольку необходима коррекция водно-электролитного обмена, а делать это нормально можно в условиях стационара. Эти состояния опасны для жизни человека, поэтому категорически запрещается при их наличии откладывать визит к врачу.
Есть высокая вероятность, что обострение при панкреатите приведет к частичной дисфункции поджелудочной железы, что впоследствии потребует хирургического вмешательства.
Если симптомы выражены слабо, например, если обострение панкреатита обнаруживает себя ноющей тупой болью, увеличением частоты стула, тошнотой, - можно подождать до утра, чтобы обратиться в местную поликлинику.
Многие люди боятся врачей и возможного дискомфорта, поэтому не спешат начинать лечение, что является большой ошибкой. Со временем все быстрее происходит разрушение поджелудочной железы и замещение тканей жировой или соединительной.
Это будет нарушать процессы пищеварения и может привести к сахарному диабету.
Лечение
Как правило, обострение хронического панкреатита не длится больше одной недели. Эта фаза не несет серьезной угрозы жизни пациента и не приводит к тотальным нарушениям работы организма, однако его симптомы и признаки мешают человеку вести полноценную жизнь.
В первую очередь нужно определить цель лечения при острой фазе хронического панкреатита:
- Купировать болевые ощущения;
- Восстановить объем жидкости в организме;
- Снизить нагрузку на поджелудочную железу, это остановит усугубление ситуации.
При первом обращении к врачу, пациенту назначают нестероидные противовоспалительные лекарства. Как правило, препараты снижают выраженный воспалительный синдром.
Очень распространен парацетамол, он имеет небольшое негативное воздействие на слизистую желудка. Парацетамол нельзя принимать, если имеется патология печени. Нельзя забывать и о том, что лекарство имеет гепатотоксическое действие.
Если боль не уходит при помощи названных средств, то пациент нуждается в назначении наркотических анальгетиков. Обычно, это трамадол.
Дополнительными препаратами для остановки болевого синдрома, являются:
- : креон и пангрол;
- спазмолитики: папаверин и дротаверин;
- ингибиторы протонного насоса: рабепразол, лансопразол.
Чтобы восстановить водно-электролитного баланс, пациенту производят внутривенное введение физиологического раствора: 5% глюкозу либо 0,9% натрия хлорид.
Выраженная гиповолемия требует назначения коллоидных растворов, а именно, желатиноля либо реополиглюкина. При кровотечениях показано переливание цельной крови или введение эритроцитарной массы.
Чтобы разгрузить поджелудочную железу, необходимо принять следующие меры:
- диета с ограничением жира либо голодание несколько дней;
- полный отказ от курения и алкоголя;
- прием октреотида – препарата – аналога соматостатина, гормона поджелудочной железы.
Профилактические меры
Обострения это одна из характерных особенностей хронического панкреатита. Пациент должен сделать так, чтобы обострения случались, как можно реже. Идеальный результат: не чаще одного раза в течение нескольких лет.
Что нужно для этого делать? Важно тщательно контролировать свой ежедневный рацион, полностью отказаться от алкогольных напитков и курения.
Кроме этого, эффективен режим дробного питания. В таком случае симптомы и признаки проблемы длительное время не будут проявляться. Идеальным будет выбор .
Если причина воспаления поджелудочной железы – патология органов или систем, то следует в кратчайшие сроки принять меры по лечению.
Чтобы не допустить обострения хронического панкреатита, нужно:
- ограничить калорийность питания, не допустить повышения массы тела;
- строго ограничить жиры в рационе;
- часто и дробно питаться;
- не присутствовать на застольях, сопровождающихся обилием алкоголя и еды;
- перед употреблением любых медицинских препаратов проконсультироваться с врачом.
Панкреатит – это воспаление поджелудочной железы. Основная функция этого органа – вырабатывать пищеварительные ферменты для расщепления белков, жиров и углеводов. Ферменты поступают в двенадцатиперстную кишку, активизируются и выполняют свою функцию. Но при некоторых обстоятельствах, они начинают работать, находясь еще в поджелудочной железе. Железа начинает сама себя переваривать, вызывая воспаление или некроз тканей.
Согласно статистике большая часть всех пациентов с панкреатитом это люди, которые злоупотребляют спиртными напитками. Затем пациенты, в анамнезе которых имеется желчнокаменная болезнь, ожирение, травмы органа, интоксикации организма.
Главная причина развития панкреатита нарушение режима питания, заболевания желчного пузыря (желчнокаменная болезнь) и употребление спиртных напитков.
Затем возможны другие причины, которые не имеют особого значения, но могут вызвать обострение болезни:
Примерно у 30% больных установить точную причину развития болезни не удается.
Сколько длится обострение?
Часто обострение панкреатита продолжается в течение недели. Иногда болезнь может переходить в рецидивирующую форму и длиться годами.
Сам орган восстанавливается медленно. Поэтому очень важно соблюдать длительный период диету, принимать ферменты и выполнять все рекомендации врача по медикаментозному лечению.
Симптомы развития обострений панкреатита
 Клинические проявления панкреатита поджелудочной железы проявляются очень быстро. Уже в первые сутки больной чувствует ухудшение состояния. Обострение болезни опасно для жизни больного, поэтому необходимо сразу обратиться за помощью к специалисту.
Клинические проявления панкреатита поджелудочной железы проявляются очень быстро. Уже в первые сутки больной чувствует ухудшение состояния. Обострение болезни опасно для жизни больного, поэтому необходимо сразу обратиться за помощью к специалисту.
Первый признак поражения поджелудочной железы – сильная тупая или резкая боль опоясывающего характера (подложечная область, правое или левое подреберье). Боль отдает под лопатку, в область спины.
Появляется жидкий стул с характерным жирным блеском, неприятным запахом, сероватого цвета, с кусочками непереваренной пищи. В анализе кала имеются фрагменты мышечных волокон, клетчатка, жировые капли.
При обострении панкреатита появляются и другие симптомы:
- горечь во рту, урчание в животе, белый налет на языке;
- тошнота, рвота желчью, отрыжка, икота;
- возможно повышение температуры тела;
- нарушение аппетита;
- слабость, вялость, снижение АД;
- снижение массы тела.






Симптомы обострения болезни осложняются тем, что очень сложно снять болевой синдром и прекратить рвоту, даже с помощью лекарственных средств.

При нарушении поджелудочной железой может возникнуть плеврит
При нарушении функции поджелудочной железы могут возникнуть осложнения:
- сахарный диабет, абсцесс, киста;
- пневмония, плеврит;
- общее истощение организма;
- камни поджелудочной железы, инфаркт селезенки, холецистит, гепатит;
- инфекционные процессы, желтуха.
У пациентов, которые не занимались лечением панкреатита, не придерживались правильного питания, у которых имеется генетическая предрасположенность через несколько лет возможно развитие рака поджелудочной железы.
Обострение при беременности

Хронический панкреатит не является противопоказанием к зачатию и беременности. Необходимо планировать беременность на период ремиссии, соблюдать диету все время вынашивания плода. Но это не исключает возможности обострения болезни. Во время беременности категорически не рекомендуется самостоятельно заниматься лечением. Если будущая мама испытывает дискомфорт в эпигастральной области, нужно сразу обращаться к специалисту.
Клиническая картина обострения панкреатита при беременности не имеет особенностей.
Важно! Тошнота и рвота характерна как при панкреатите, так и при токсикозе в период беременности.
Особенности лечения обострений панкреатита
Лечение болезни комплексное, направленное на восстановление нормальной функции органа.
При остром панкреатите необходимо соблюдать следующие требования:
- Не принимать никакую пищу при появлении острой боли первые три дня. Пить минеральную воду без газа или отвар шиповника без сахара.
- На третий день разрешается вводить слизистые супы, каши, кисель.
- Исключить твердую пищу на 7–14 дней.
- Принимать пищу небольшими порциями и часто.
- Чтобы снять боли прикладывать холод на эпигастральную область.
- Обеспечить полный покой (постельный режим), проветрить помещение.
- До прибытия врача можно выпить спазмолитики Папаверин, Но-шпу, Максиган, Новокаин.
| Препарат | Фото | Цена |
|---|---|---|
| от 12 руб. | ||
| от 67 руб. | ||
| от 100 руб. | ||
| от 24 руб. |
При улучшении состояния диета постепенно расширяется. В рацион вводят продукты, богатые белком – нежирное мясо в виде суфле или тефтелей, приготовленных на пару, отварная нежирная рыба, творог, белковый паровой омлет. Все блюда подают в протертом или измельченном виде.
Из рациона исключают полностью:
- крепкий бульон, грибы, шоколад, какао, маринады, соления, копчености;
- жирное, жареное, острое, сало, консервы, сметана, жирные сливки, орешки;
- спиртные, газированные напитки, пиво.






Правильное диетическое питание решают проблему почти на 70%. При этом необходимо снизить эмоциональную и физическую нагрузку.
Медикаментозное лечение патологии в острой форме

Лечение медикаментозными средствами может назначить только специалист
В лекарственный курс лечения для подавления панкреатической секреции используют ингибиторы протонной помпы (омепразол, контрикал). Чтобы снять отек поджелудочной железы вводят мочегонное средство. Для восстановления сосудистой микроциркуляции применяют гепарин и препараты, которые предупреждают развитие тромбов. При необходимости назначают антибиотики и противовоспалительные препараты.
Ферментные препараты для лечения патологии в остром периоде и при болях не назначают. Когда воспалительный процесс начинает утихать, лабораторные показатели улучшаются, можно помочь пищеварению и назначить фермент.
Хирургические методы лечения панкреатита поджелудочной железы есть прямые и непрямые. Непрямой метод – это оперативное вмешательство на желчных путях, ЖКТ, невротомии. Прямой метод – удаление камней, железы, дренаж кисты. Оперативное лечение показано при развитии осложнений, которые сопровождаются желтухой, образованием кист, сильными болями, которые не поддаются медикаментозному лечению.
Профилактика обострений панкреатита

Употребление спиртных напитков может усугубить состояние человека при панкреатите
Чтобы избежать периодов обострения панкреатита, нужно устранить причины, которые могут это вызвать. В первую очередь отказаться от курения и алкоголя, правильно питаться, не переедать, не допускать увеличения массы тела. Придерживаться диеты и правильного режима питания. В этом случае все признаки и проявления болезни не будут долгое время беспокоить.
Стараться не нервничать, вовремя лечить другие заболевания ЖКТ. Избегать застолья, сопровождающиеся обилием спиртного и еды. Не принимать лекарственные препараты без назначения врача.
Каждые четыре месяца проходить профилактические осмотры у терапевта, гастроэнтеролога. Профилактические меры включают в себя санаторно-курортное лечение, что поможет избежать обострения и развитие осложнений.