Осмотр сосудов. Методы обследования при заболеваниях артерий
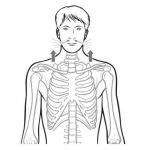
Осмотр лица и шеи
Физикальное исследование сердечно-сосудистой системы начинается с осмотра лица. При этом отмечается наличие или отсутствие цианоза. У больных с заболеваниями сердца можно обнаружить цианоз, наиболее выраженный на периферических участках (кончике носа, ушных раковинах, губах, языке, ногтевых фалангах пальцев), так называемый акроцианоз. Он возникает вследствие замедления кровотока на периферии, избыточного поглощения кислорода тканями и повышения в венозной крови концентрации восстановленного гемоглобина. У больных с митральным стенозом часто отмечается характерный румянец с цианотическим оттенком на фоне бледных щек (facies mitralis).
При осмотре шеи необходимо обратить внимание на состояние сосудов. У здоровых лиц на шее можно отметить лишь невыраженную пульсацию сонных артерий. При недостаточности клапана аорты эта пульсация резко усиливается и носит название "пляски каротид". У больных с правожелудочковой сердечной недостаточностью, поражением трикуспидального клапана и сдавливающим перикардитом наблюдается набухание шейных вен. Недостаточность трикуспидального клапана проявляется положительным венным пульсом (пульсацией вен, совпадающей с пульсацией артерий), что связано с обратным током крови через атриовентрикулярное отверстие в предсердие и полые вены во время систолы правого желудочка.
Осмотр области сердца
При осмотре прекардиальной области можно обнаружить верхушечный толчок и патологические пульсации. У половины здоровых лиц в V межреберье, на 1-1,5 см кнутри от левой срединно-ключичной линии (в области верхушки сердца) видна ограниченная ритмическая пульсация - верхушечный толчок. При заболеваниях сердца верхушечный толчок может быть смещен, давать более сильную и разлитую пульсацию. Выпячивание грудной клетки в области сердца ("сердечный горб") можно обнаружить у лиц, страдающих пороком сердца с детства.
У больных с заболеваниями сердца можно увидеть пульсацию в области III-IV межреберий слева от грудины, обусловленную гипертрофией правого желудочка (сердечный толчок). При повышенном выбросе крови в аорту, а также при ее расширении и удлинении в яремной ямке отмечается ретростернальная пульсация. У астеников и худощавых лиц в норме наблюдается эпигастральная пульсация (передаточная пульсация брюшного отдела аорты). Патологическая пульсация в эпигастральной области определяется при гипертрофии правого желудочка, недостаточности трикуспидального клапана (пульсации печени), аневризме брюшной аорты. При осмотре определяют наличие (или отсутствие) следующих симптомов: сердечного горба (выпячивания передней стенки грудной клетки над проекцией сердца); верхушечного толчока (синхронную с деятельностью сердца и ограниченную пульсацию грудной стенки над проекцией верхушки сердца или синхронное с деятельностью сердца втягивание ограниченного участка передней поверхности грудной клетки над проекцией верхушки сердца); сердечного толчока (синхронную с деятельностью сердца разлитую пульсацию передней грудной стенки у левого края нижней половины грудины и распространяющуюся на подложечную область); пульсации во II межреберье у правого края грудины (пульсации, обусловленной аневризмой аорты) и во II межреберье у левого края грудины (пульсации легочной артерии у больных легочным сердцем); пульсации в эпигастральной области (обусловленной пульсацией брюшной аорты, правого желудочка или печени); патологической прекардиальной пульсации (пульсации в III-IV межреберьях между окологрудинной и среднеключичной линиями); пульсации сонных артерий ("пляски каротид"); положительного венного пульса (пульсации яремных вен) и набухания шейных вен; варикозного расширения вен в области грудины.
Осмотр сосудов. Осматриваются места расположения крупных сосудов. При этом возможно выявление варикозно расширенных вен, тромбофлебитов, резко выступающих извитых артерий, особенно височных. Осмотр сосудов в ряде случаев дает ценную информацию о характере патологического процесса. При хронической ишемии нижних конечностей у больных обычно развивается мышечная гипотрофия, уменьшается наполнение подкожных вен, изменяется окраска кожи (бледность, мраморность и т. д.), появляются трофические нарушения в виде выпадения волос, сухости кожи, утолщения и ломкости ногтей и др. При выраженной периферической ишемии определяются пузыри, наполненные серозной жидкостью, сухой (мумификация) или влажный (влажная гангрена) некроз дистальных сегментов конечности. Наличие пульсирующего синхронно с пульсом образования в той или иной области (шея, живот, конечности) позволяет заподозрить аневризму сосуда. При осмотре выявляют наличие (или отсутствие) следующих симптомов: пульсации сонных артерий (пульсации в области передней поверхности шеи, у внутреннего края грудино-ключично-сосцевидных мышц); набухания шейных вен (положение исследуемого - стоя, сидя, лежа); пульсации набухших шейных вен (совпадение или несовпадение ее с пульсом сонных артерий); капиллярного пульса Квинке (если бледность ногтевого ложа ритмически сменяется розовой его окраской, то симптом считается положительным; если же при надавливании на ногтевое ложе оно бледнеет, а при ослаблении давления быстро и равномерно розовеет, то симптом считается отрицательным); наличие видимого рисунка подкожных вен на нижних конечностях. Пальпация сердца Целью исследования является определение верхушечного толчка (наличие или отсутствие) и его характеристик (локализации, ширины, силы, высоты, резистентности), сердечного толчка (наличие или отсутствие) и симптома "кошачьего мурлыканья" (наличие или отсутствие, его локализация и отношения к фазам сердечной деятельности (систоле или диастоле). Пальпация проводится в положении больного стоя, сидя или лежа на спине. Врач располагается стоя спереди справа от больного или сидя справа лицом к нему. Определение верхушечного и сердечного толчков. Врач кладет правую руку (пальцы кисти сомкнуты) ладонной поверхностью на переднюю грудную стенку исследуемого в таком положении, чтобы линия среднего пальца совпала с проекцией оси сердца на переднюю грудную стенку, основание кисти было на середине грудины, а кончики пальцев - над верхушкой сердца. Сосредоточив внимание на ощущении от правой кисти, исследующий должен определить наличие или отсутствие пульсации под кистью. Если пульсация ощущается ладонной поверхностью кисти (особенно резко выраженная по левому краю грудины и в эпигастральной области), констатируется наличие сердечного толчка. Если же пульсация ощущается под пальцами, констатируется наличие верхушечного толчка. При выявлении верхушечного толчка следует определить все его характеристики (см. выше). Для этого, не отнимая пальцев от зоны пульсации, кисть вращают против часовой стрелки, и, установив кончики сомкнутых II-IV пальцев на одной линии, размещают пальцы в пульсирующем межреберьи. Отмечают межреберье и топографическую линию легких, соответствующие зоне пульсации (локализация верхушечного толчка). Определив под пальцами толчок, измеряют ширину верхушечного толчка. О силе толчка судят по тому, как сильно он ощущается. Высоту толчка оценивают по амплитуде пульсирующих движений пальцев. Резистентность толчка оценивают по силе давления пальцами на межреберье, которую нужно приложить, чтобы нейтрализовать (погасить) толчок. Определение симптома "кошачьего мурлыканья". Для выявления этого симптома врач кладет выпрямленные и сомкнутые II-IV пальцы правой руки ладонной поверхностью последовательно на следующие участки передней грудной стенки: 1) над областью верхушечного толчка; 2) над II межреберьем у правого края грудины; 3) над II межреберьем у левого края грудины; 4) над областью основания мечевидного отростка. При прикладывании руки в каждом из вышеназванных участков следует определить наличие или отсутствие пульсирующей вибрации грудной стенки. При выявлении такой вибрации нужно установить ее локализацию и определить, в какую фазу сердечной деятельности (систолу или диастолу) она происходит. Для этого пальцами левой руки прощупывают пульс на сонной артерии; если вибрация совпадает с пульсовым толчком сонной артерии, она происходит в диастолу сердца.
Таблица. Интерпретация некоторых данных пальпации сердца
| Изменения пальпаторных данных | Причины | Заболевания и синдромы | ||
| Верхушечный толчок | Смещение верхушечного толчка | Влево | Дилатация левого желудочка. | 1. Аортальная недостаточность 2. Стеноз устья аорты в стадии декомпенсации 3. Митральная недостаточность 5. Острое повреждение миокарда (миогенная дилатация). |
| Смещение средостения | 1. Правосторонний гидроторакс 2. Правосторонний пневмоторакс 3. Левосторонний обтурационный ателектаз | |||
| Вправо | Смещение средостения | 1. Правосторонний обтурационный ателектаз 2. Левосторонний гидроторакс и пневмоторакс (при этом верхушечный толчок часто не выявляется) | ||
| Изменение силы верхушечного толчка | Усилен | Гипертрофия левого желудочка | 1. Аортальные пороки 2. Митральная недостаточность 3. Артериальные гипертензии | |
| Ослаблен | Чаще экстракардиальные причины | 1. Эмфизема легких 2. Ожирение 3. Варианты индивидуального расположения верхушечного толчка | ||
| Изменение площади верхушечного толчка | Концентрированный | Концентрическая гипертрофия левого желудочка | Стеноз устья аорты | |
| Разлитой | Дилатация левого желудочка | Аортальная недостаточность Митральная недостаточность Стеноз устья аорты и артериальные гипертензии в стадии декомпенсации (миогенная дилатация) Острое повреждение миокарда (миогенная дилатация) | ||
| Систолическое втягивание верхушечного толчка | Сращение листков перикарда | Слипчивый перикардит | ||
| Сердечный толчок и эпигастральная пульсация | Усилен и разлитой | Гипертрофия и дилатация правого желудочка | 1. Митральный стеноз 2. Недостаточность трехстворчатого клапана 3. Хроническое легочное сердце | |
| Аорта (II межреберье справа и югулярная ямка) | Усиление пульсации | Увеличение пульсового артериального давления | 1. Аортальная недостаточность 2. Артериальные гипертензии (с высоким пульсовым АД) | |
| Аневризматическое выпячивание | Аневризма аорты | |||
Информация о состоянии аорты и ее ветвей, периферических артерий может быть получена на основании данных объективного обследования больных и результатов инструментальных методов диагностики.
При осмотре пациентов с заболеваниями сосудов определяются признаки нарушения трофики тканей в виде изменения окраски кожи дистальных отделов конечностей (бледность, мраморность), мышечной гипотрофии, выпадения волос, гиперкератоза, деформации ногтевых пластинок.
Пальпаторно выявляют термоассиметрию на конечностях; изменение, вплоть до полного отсутствия, интенсивности пульсации артерий в основных точках.
При аускультации определяется изменение характера сосудистого шума. Так, при сужении и патологическом расширении артерий выслушивается систолический шум. Для сброса крови из артерии в венозное русло характерен систоло-диастолнческий шум. Аускультация сосудов производится в типичных местах: бифуркация сонных артерий — сзади угла нижней челюсти; начальный отдел общей сонной артерии - у места прикрепления кивательной мышцы к ключице; подключичная артерия — позади кивательной мышцы; брахиоцефальный ствол - справа позади кивательной мышцы; позвоночная артерия — в точке, расположенной на 2 см медиальнее середины ключицы; восходящая аорта — II межреберье справа от грудины; внутренние грудные артерии — в точке пересечения парастернальной линии с реберными дугами; нисходящая грудная, проксимальный отдел брюшной аорты и чревный ствол — по средней линии живота над мечевидным отростком или по паравертебральной линии слева; почечные артерии — посередине между мечевидным отростком и пупком по параректальной линии; брюшная аорта — по средней линии выше или на уровне пупка; подвздошные артерии — по линии между бифуркацией брюшной аорты и точкой на границе внутренней и средней третей пупартовой связки; общая бедренная артерия — на границе внутренней и средней третей пупартовой связки.
Достаточно информативным методом диагностики окклюзионно- стенотического поражения артерий является измерение давления окклюзии магистральных артерий но принципу Рива-Роччи. Появление аудиосигнала на сегменте артерии дистальнее наложенной манжетки регистрируется с помощью допплеровского датчика или стетоскопа. Ширина манжетки, используемой для определения АД на голени, равняется 12 см, а на бедре — 17 см. Сущность метода состоит в следующем. В горизонтальном положении обследуемого после 10-минутного отдыха измеряется АД (давление покоя) вначале на a. brachial is (в качестве системного), затем на a. tibialis post., на a. tibialis ant. в нижней трети голени, на a. dorsalis pedis на тыле стопы. При последовательном измерении давления манжетки могут располагаться в верхней и нижней третях бедра, в верхней трети голени. Исследование повторяется после физической нагрузки: движений в суставах стопы, приседаний, ходьбы. На основании полученных данных определяются градиент давления и индекс лодыжка — рука. Градиент давления (разница между величиной АД на плечевой артерии и лодыжковой артерии) у здоровых в покое не превышает 10 мм рт. ст. Через 1 мин после нагрузки он составляет более 90% величины в покое. Индекс лодыжка — рука (отношение величины АД на лодыжковой артерии к его величине на плечевой) у здоровых превышает 0,92, а при окклюзиях сосудов оказывается меньше 0,92. Кроме того, в зависимости от значений АД в покое в дистальном сегменте артерий выделяют три степени состояния остаточного кровоснабжения конечностей: хорошей компенсации — давление в покое 80 мм рт. ст., плохой компенсации — давление в покое меньше 60 мм рт. ст., декомпенсации — давление в покое меньше 50 мм рт. ст. У лиц с окклюзионно-стенотическим поражением артерий, проявляющимся перемежающейся хромотой, лодыжечио-плечевой индекс составляет 0,8 и ниже, а при болях в конечностях в покое — 0,5 и ниже. Вместе с тем его значения оказываются завышенными в случае сочетанного поражения артерий атеросклерозом и сахарным диабетом.
Ультразвуковые метода исследования являются основными в диагностике болезней сосудов. К мим относятся ультразвуковая допплерография, улыразвуковое В-сканирование, дуплексное сканирование.
Ультразвуковая допплерография основана на эффекте Допплера и заключается в регистрации ультразвуковых колебаний, отраженных от движущейся в сосуде крови. Этим методом определяются направление тока крови в сосуде, его линейная скорость и объемный кровоток. Кроме того, с помощью флоуметрии выявляются пути коллатерального кровообращения. Спектральный анализ долплеровских сигналов дает возможность установить начальные стадии нарушения проходимости по сосудам.
Ультразвуковое В-скопирование (эхография, сонография) информирует о статической картине состояния сосуда: стенки артерии, отражающие ультразвук, визуализируются как яркие структуры, просвет артерии выглядит более темным.
Дупплексное сканирование сочетает в себе Изображение исследуемого сосуда в В-режиме, а также импульсную допплеровскую методику и является способом одновременной оценки как состоять стенки артерии, так и характера кровотока по ней в цветном изображении.
Лазерная допплерография (флоуметрия) основана на использовании допплеровского эффекта изменения частоты гелий-неонового лазера при прохождении через поток форменных элементов кров и (эритроциты). Она позволяет реально оценить состояние капиллярного кровотока в коже.
В основе реовазографии лежит графическая регистрация комплексного электрического сопротивления, изменяющегося в зависимости от кровенаполнения тканей при пропускании тока высокой частоты через исследуемую область. Реовазограмма отражает пульсовой прирост объема артериальной крови в исследуемом сегменте относительно венозного оттока за то же время. У здоровых реографическая кривая характеризуется крутым подъемом пульсовой волны — (анакрота), четкой вершиной, пологим спуском (катакрота), присутствием на катакроте двух дополнительных зубцов. Наиболее значимым показателем реограммы является реографический индекс.
Осциллография основана на записи пульсовых колебаний стенки артерии при сдавлении ее манжеткой. Нормальная осциллограмма по виду напоминает треугольник, образованный вначале повышающимися, а затем понижающимися зубцами. Основным показателем осциллограммы является осциллометрический индекс, соответствующий высоте максимального зубца осциллограммы (12 — 20 мм).
Сфигмография — способ графической регистрации артериального пульса, позволяющий исследовать его форму и величину, скорость распространения пульсовой волны. Разработаны методы прямой и объемной сфигмографии. Прямая (обычная) сфигмография информирует о степени деформации стенки сосуда на ограниченном участке, возникающей под действием переменного давления крови на протяжении сердечного цикла. Это дает возможность судить о состоянии коллатерального и магистрального кровообращения. Сфигмограмма состоит из анакроты и- катакроты. Восходящая часть соответствует расширению сосуда в момент прохождения пульсовой волны а нисходящая - его спадению. На катакроте определяются вторичные волны, дикротический зубец и инцизуры.
Плетизмография — метод регистрации колебаний объема конечности или ее сегмента, связанных с изменением кровенаполнения сосудов. Плетизмография применяется для регистрации объемной скорости кровотока конечности.
Кожная электротермография (термометрия) позволяет косвенно судить о состоянии артериального кровообращения. При интерпретации регистрируемых показателей имеет значение прежде всего соотношение температур между симметричными областями. Снижение температуры кожи более чем на 0,5 °С считается отклонением от нормы.
Чрескожное определение напряжения кислорода характеризует степень оксигенации и микроциркуляции в коже. Полученные данные коррелируют с напряжением кислорода в артериальной крови. В норме чрескожное напряжение кислорода на бедре составляет 66 — 60 мм рт. ст., на голени — 60 — 54 мм рт. ст., на стопе — 59 — 52 мм рт. ст. Ценность метода возрастает при его проведении с постуральной пробой, пробой на редуктивную гиперемию, с физической нагрузкой, кислородной пробой и др.
Капилляроскопия — метод визуальной оценки состояния периферических сосудов (капилляров), чаще всего из ногтевого ложа. В норме при капилляроскопии на бледно-розовом фоне визуализируется сеть капилляров в виде правильных, равномерных петель (до 15 в 1 мм). Артериальное колено капилляров несколько уже и короче венозного.
Осмотр области сердца.
С помощью осмотра можно обнаружить так называемый сердечный горб (выпячивание грудной клетки), развивающийся в результате врожденных или приобретенных пороков сердца в детском возрасте, т. е. когда еще не произошло окостенение хрящей.
Ритмически возникающее синхронно с деятельностью сердца выпячивание ограниченного участка грудной клетки в области его верхушки носит название верхушечного толчка. Он вызывается ударом верхушки сердца при его сокращении о грудную стенку.
Если в области сердца вместо выпячивания наблюдается ритмическое втяжение грудной клетки, говорят об отрицательном верхушечном толчке. Он отмечается при сращении париетального и висцерального листков перикарда в случае облитерации или сращения последнего с соседними органами.
Если область верхушечного толчка у худощавых людей располагается напротив ребра, толчок незаметен;
Кроме верхушечного, бывает сердечный толчок. Он отражает в основном работу правого желудочка сердца. При гипертрофии и дилятации правого желудочка появляется резко выраженная видимая невооруженным глазом пульсация в нижней части грудной и надчревной области. При аневризме (расширение) аорты может быть видно пульсирующее выпячивание в области грудины.
Резко выступающие и извитые височные артерии отмечаются у больных гипертонической болезнью и атеросклерозом.
При осмотре шеи у больного с недостаточностью клапана аорты можно видеть пульсацию сонных артерий («пляска каротид»). При этом может наблюдаться своеобразный феномен, выражающийся в покачивании головы (симптом Мюссе). Он возникает вследствие резкой пульсации сонных артерий с перепадами максимального и минимального давления. Симптом «пляски каротид» иногда сочетается с пульсацией подключичных, плечевых, лучевых и других артерий и даже артериол («пульсирующий человек»). При этом можно определить так называемый прекапиллярный пульс (пульс Квинке) - ритмичное покраснение в фазу систолы и побледнение в фазу диастолы ложа ногтя при легком надавливании на его конец. Предкапиллярный пульс можно видеть и на слизистой губ при надавливании на них стеклом (рис. 36, б) или при растирании кожи лба, в результате чего окраска пульсирующего пятна меняется от гиперемии к бледности и наоборот.
В вертикальном положении больного на шее иногда обнаруживается пульсация и набухание яремных вен, возникающая вследствие затруднения оттока венознойкрови в правое предсердие. При затруднении оттока через верхнюю полую вену расширяются вены головы, шеи, верхних конечностей, передней поверхности туловища и кровь направляется сверху вниз, в систему нижней полой вены. При затруднении оттока через нижнюю полую вену расширяются вены нижних конечностей, а также боковых поверхностей брюшной стенки и кровь направляется снизу вверх, в систему верхней полой вены. При затруднении оттока через воротную вену развивается сеть коллатералей вокруг пупка и кровь через расширенные поверхностные вены направляется в систему верхней и нижней полых вен.
На шее можно заметить пульсацию и яремных вен (венный пульс). Попеременные набухания и спадения их отражают колебания давления в правом предсердии в зависимости от деятельности сердца. Замедление оттока крови из вен к правому предсердию при повышении давления в нем во время систолы предсердий ведет к набуханию вен. Ускоренный же отток крови из вен в правое предсердие при понижении в нем давления во время систолы желудочков вызывает спадение вен. Следовательно, во время систолического расширения артерий вены спадаются - отрицательный венный пульс.
У здорового человека набухание вен хорошо видно, если он находится в лежачем положении. При изменении положения на вертикальное набухание вен исчезает.
Расширение кожных вен в области рукоятки грудины и передней стенки грудной клетки наблюдается при опухолях средостения, сдавливающих глубокие вены.
Пальпация области сердца. Дает возможность лучше охарактеризовать верхушечный толчок сердца, выявить сердечный толчок, оценить видимую пульсацию или обнаружить ее, выявить дрожайие грудной клетки (симптом «кошачьего мурлыканья»).
Для определения верхушечного толчка сердца правую руку ладонной поверхностью кладут на левую половину грудной клетки больного в области от пригрудинной линии до передней подмышечной между III и IV ребрами (у женщин предварительно отводят левую грудную железу вверх и вправо). При этом основание кисти должно быть обращено к грудине. Сначала определяют толчок всей ладонью, затем, не отрывая руки,- мякотью концевой фаланги пальца, поставленного перпендикулярно к поверхности грудной клетки.
Пальпацию верхушечного толчка можно облегчить наклоном туловища больного вперед или же пальпацией во время глубокого выдоха. При этом сердце более тесно прилегает к грудной стенке, что наблюдается и в положении больного на левом боку (в случае поворота на левый бок сердце смещается влево примерно на 2 см, что нужно учитывать при определении местоположения толчка).
При пальпации обращают внимание на локализацию, распространенность, высоту и резистентность верхушечного толчка.
В норме верхушечный толчок располагается в V межреберье на расстоянии 1-1,5 см кнутри от левой срединно-ключичной линии. Распространенность (площадь) верхушечного толчка в норме составляет 2 см2. Если площадь его меньше, он называется ограниченным, если больше - разлитым.
Высота верхушечного толчка характеризуется амплитудой колебания грудной стенки в области верхушки сердца. Различают высокий и низкий верхушечные толчки, что находится в обратно пропорциональной зависимости от толщины грудной стенки и расстояния от нее до сердца. Высота верхушечного толчка находится в прямой зависимости от силы и быстроты сокращения сердца (возрастает при физической нагрузке, волнении, лихорадке,тиреотоксикозе).
Резистентность верхушечного толчка определяется плотностью и толщиной сердечной мышцы, а также силой, с которой она выпячивает грудную стенку. Высокая резистентность является признаком гипертрофии мышцы левого желудочка, чем бы она ни была обусловлена. Резистентность верхушечного толчка измеряется давлением, которое он оказывает на пальпирующий палец, и силой, которую надо приложить для его преодоления. Сильный, разлитой и резистентный верхушечный толчок при пальпации дает ощущение плотного, упругого купола. Поэтому он называется куполообразным (приподнимающим) верхушечным толчком. Такой толчок является характерным признаком аортального порока сердца, т. е. недостаточности аортального клапана или сужения аортального отверстия.
Сердечный толчок пальпируется всей ладонной поверхностью кисти и ощущается как сотрясение участка грудной клетки в области абсолютной тупости сердца (IV-V межреберье слева от грудины). Резко выраженный сердечный толчок указывает на значительную гипертрофию правого желудочка.
Большое диагностическое значение имеет симптом «кошачьего мурлыканья»: дрожание грудной клетки напоминает мурлыкание кошки при ее поглаживании. Оно образуется при быстром прохождении крови через суженное отверстие, в результате чего возникают ее вихревые движения, передающиеся через мышцу сердца на поверхность грудной клетки. Для выявления его необходимо положить ладонь на те места грудной клетки, где принято выслушивать сердце. Ощущение «кошачьего мурлыканья», определяемое во время диастолы на верхушке сердца, является характерным признаком митрального стеноза, во время систолы на аорте-аортального стеноза, на легочной артерии - стеноза легочной артерии или незаращения боталлова (артериального) протока.
Современная прогрессивная медицина предлагает массу диагностических методов, позволяющих тщательно и точно исследовать состояние организма. Корректная постановка достоверного диагноза является важнейшим этапом на пути к эффективному лечению любой болезни.
Грамотный подход к исследованиям позволяет установить не только наличие патологии, но и ее давность, причину, генез, особенности анатомического строения и физиологического состояния пораженных органов. Исходя из результатов, подбирается адекватная терапия, направленная на искоренение провоцирующих факторов, общее укрепление здоровья и купирование симптомов.
Сосудистые патологии нижних конечностей – явление практически повсеместное, особенно среди зрелых людей. Раннее выявление отклонений в процессе кровоснабжения ног – гарант надежной протекции от тяжелых осложнений.
Методы диагностики состояния артерий, вен и сосудов ног бывают:
· Функциональными;
· Ультразвуковыми;
· Рентгенологическими;
· Компьютерными;
· Томографическими.
Различают неинвазивные, малоинвазивные и инвазивные тесты.
Функциональные исследования
Функциональные методики являются наиболее простыми, неинвазивными и безболезненными диагностическими мероприятиями при изучении нижних конечностей на предмет сосудистых заболеваний. Однако, в силу своей очевидной ограниченности, они не дают врачу представления о полной картине патологии. Их используют на первичных осмотрах, чтобы установить наличие болезни и понять, с чем конкретно она связана. Затем пациенту назначаются более углубленные исследования, направленные на детализацию состояния органа или ткани.
1. Измерение плече-лодыжечного индекса – применяется при подозрении на сужение сосудов нижних конечностей. Обстоит в одновременном измерении уровня кровяного давления в области плеча и лодыжки. В норме их показатели совпадают. При нарушении кровоснабжения ног давление в области лодыжки снижено.
2. Реовазография (РВГ) – выполняется при помощи электрического прибора, напоминающего ультразвуковой аппарат. Помогает идентифицировать отклонения в текущем процессе периферической и церебральной гемодинамики. Конкретный результат считывается с реограммы, отражаемой прибором.
3. Функциональные пробы для обнаружения дефектов и определения проходимости глубоких или коммуникантных вен включают в себя комплекс действий с разнообразными двигательными и пальпационными манипуляциями со стороны врача и пациента. Все, что необходимо для их проведения – эластичный бинт, резиновый жгут, руки врача и присутствие больного.
Углубленные методы диагностики
После прохождения ряда анализов и функциональных тестов, врач выносит предполагаемый вердикт и начинает работу с углубленными технологиями исследования болезни пациента.
1. Ангиография – распространенная диагностическая процедура, предполагающая забор пункции и внедрение в пораженный сосуд контрастного вещества с одномоментной рентгенографией. Такая техника позволяет быстро оценить текущее состояние вены, артерии или лимфатического сосуда и сопоставить его с индивидуальными особенностями их анатомического строения у больного. Обычный рентгеновский снимок не способен продемонстрировать расширение или сужение сосуда, но вводимое контрастное вещество решает эту проблему. Ангиография практикуется при подозрениях на атеросклероз, острый тромбоз, тромбофлебит, аневризму. Процедура проводится в стационарных условиях, может быть использована непосредственно перед оперативным вмешательством.
2. Ультразвуковая допплерография – аппаратная методика исследования, позволяющая определить основные показатели кровотока в сосудах в режиме реального времени. Специальный датчик посылает в обследуемую область сигнал, меняющий свою частоту с колебаниями скорости кровотока. Показатели фиксируются компьютером, затем проводится специальный математический расчет, итог которого помогает определить конкретные нарушения скорости кровообращения в конкретных сосудах.
Данный способ актуален для выявления ранних поражений сосудов, определения состояния вен и артерий ног, оценки венозного кровотока и дифференцирования стенозов.
3. Дуплексное УЗ-сканирование является максимально безопасной и безболезненной диагностической процедурой, исключающей травматизацию тканей и рентгенологическое облучение. Обладает более обширными возможностями, чем допплерография, поскольку допплеровский режим исследования здесь сочетается с В-режимом, помогающим отследить состояние контролируемого сосуда.
Дуплексная диагностика проходит в амбулаторном режиме. На кожу наносится вязкий гель, обеспечивающий должное скольжение датчику ультразвукового прибора; специалист просит пациента принять нужную позу и начинает исследование. Как правило, весь процесс длится не более получаса, после чего гель удаляется, а больной может вернуться к привычной жизни.
4. Мультиспиральная компьютерная томография артерий нижних конечностей (МСКТ) – диагностическое мероприятие, подразумевающее послойную рентгенографию с дальнейшим переносом полученных данных в специальную компьютерную программу для создания трехмерного изображения. Позволяет выявить любые поражения и видоизменения сосудов, отследить динамику их регенерации после травм и хирургических вмешательств, оценить результативность выполненной операции, обнаружить варикозную болезнь.
Проводится при помощи томографа со сканером. В ряде случаев такая проверка может потребовать введения контрастного вещества, но в целом, процедура является безболезненной, интактной и комфортной.
5. МР-ангиография (магнитно-резонансная ангиография) – базируется на эффекте высвобождения электромагнитной энергии, излучаемой в процессе направления радиоволн в сильном магнитном поле. Все ее колебания фиксируются и обрабатываются компьютером. Данная техника примечательна тем, что помогает распознать патологии сосудов без дополнительного использования контрастных веществ. Результативна в идентификации стенозов и окклюзий, аневризмов и облитерирующего атеросклероза.
Противопоказания
Несмотря на видимую безопасность и мягкость основных диагностических методов, они обладают рядом абсолютных и относительных противопоказаний. Врачи с осторожностью применяют техники углубленных исследований при:
- Декомпенсированной сердечной, печеночной и почечной недостаточности;
- Аллергических реакциях на компоненты контрастного раствора;
- Обострении хронических заболеваний;
- Инфекциях и воспалениях;
- Психических отклонениях.
Исследования с максимальной осторожностью проводятся у беременных и кормящих женщин, пациентов преклонного возраста и больных с нарушениями естественной коагуляции.